Tuberkulosis
Tuberkulosis (TB) atau batuk kering adalah penyakit berjangkit yang biasanya disebabkan oleh bakteria Mycobacterium tuberculosis (MTB).[1] Tuberkulosis umumnya menyerang paru-paru, tetapi kesannya akan mempengaruhi bahagian badan yang lain. Sebilangan besar jangkitan tidak menunjukkan simptom, dalam hal ini dikenali sebagai tuberkulosis pendam. Kira-kira 10% jangkitan pendam berkembang menjadi penyakit aktif yang membunuh sekitar separuh dari mereka yang terkena jika tidak dirawat. Gejala klasik TB aktif adalah batuk kronik dengan lendir yang mengandungi darah, demam, berkeringat malam, dan penurunan berat badan. Sejarah menyebutnya sebagai penggunaan kerana penurunan berat badan.[8] Jangkitan organ lain boleh menyebabkan pelbagai gejala.[9]
| Tuberkulosis | |
|---|---|
Nama lain | Batuk kering, ftisis, ftisis pulmonalis |
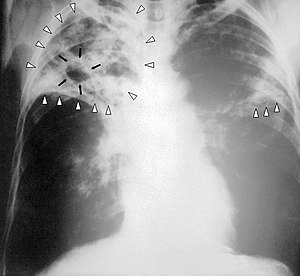 | |
| Gambar sinar X dada pesakit tuberkulosis lanjutan: Jangkitan kedua-dua belah peparu ditunjuk dengan anak panah putih, dan pembentukan kaviti ditandai panah hitam. | |
| Pengkhususan | Penyakit berjangkit, pulmonologi |
| Gejala | Batuk kronik, demam, batuk berkahak berdarah, penurunan berat badan[1] |
| Punca | Mycobacterium tuberculosis[1] |
| Merokok, HIV/AIDS[1] | |
| CXR, kultur, ujian kulit tuberkulin, QuantiFERON[1] | |
| Pneumonia, histoplasmosis, sarkoidosis, kokidioidomikosis[2] | |
| Pencegahan | Penyaringan individu berisiko tinggi, rawatan, pemvaksinan basilus Calmette-Guérin (BCG)[3][4][5] |
| Rawatan | Antibiotik[1] |
| Kekerapan | 25% manusia (TB pendam)[6] |
| Kematian | 1.5 juta (2020)[7] |
| sunting | |
Tuberkulosis tersebar dari satu individu ke individu lain melalui udara ketika individu yang mempunyai TB aktif di paru-paru mereka batuk, meludah, bercakap, atau bersin.[1][10] Orang dengan TB pendam tidak menyebarkan penyakit ini. Jangkitan aktif berlaku lebih kerap pada orang dengan HIV/AIDS dan pada mereka yang merokok. Diagnosis TB aktif didasarkan pada sinar-X dada, serta pemeriksaan mikroskopik dan kultur cairan tubuh.[11] Diagnosis TB pendam bergantung pada ujian kulit tuberkulin (TST) atau ujian darah.[11]
Pencegahan TB melibatkan penyaringan yang berisiko tinggi, pengesanan awal dan rawatan kes, dan vaksinasi dengan vaksin bacillus Calmette-Guérin (BCG).[3][4][5] Mereka yang berisiko tinggi termasuk golongan berumah tangga, tempat kerja, dan hubungan sosial dengan individu yang menghidap TB aktif. Rawatan memerlukan penggunaan pelbagai antibiotik dalam jangka masa yang panjang.[1] Rintangan antibiotik adalah masalah yang semakin meningkat dengan peningkatan kadar pelbagai tuberkulosis tahan ubat (MDR-TB) dan tuberkulosis tahan ubat secara meluas (XDR-TB).
Pada 2018, satu perempat penduduk dunia dianggap mempunyai jangkitan pendam bersama-sama TB.[6] Jangkitan baru berlaku di sekitar 1% populasi setiap tahun.[12] Pada tahun 2018, terdapat lebih daripada 10 juta kes TB aktif yang mengakibatkan 1.5 juta kematian.[13] Ini menjadikannya penyebab kematian nombor satu oleh penyakit berjangkit.[14] Sehingga 2018, kebanyakan kes TB berlaku di wilayah Asia Tenggara (44%), Afrika (24%) dan Pasifik Barat (18%), dengan lebih daripada 50% kes didiagnosis di lapan negara: India ( 27%), China (9%), Indonesia (8%), Filipina (6%), Pakistan (6%), Nigeria (4%) dan Bangladesh (4%). Jumlah kes baru setiap tahun menurun sejak tahun 2000.[1] Kira-kira 80% orang di banyak negara Asia dan Afrika menguji positif manakala 5-10% orang di Amerika Syarikat menunjukkan positif dengan ujian tuberkulin.[15] Tuberkulosis telah terdapat pada manusia sejak zaman kuno.[16]
Tanda dan gejala
suntingTuberkulosis boleh menjangkiti mana-mana bahagian badan, tetapi paling sering terjadi pada paru-paru (dikenali sebagai tuberkulosis paru).[9] TB ekstrapulmonari berlaku ketika tuberkulosis berkembang di luar paru-paru, walaupun TB ekstrapulmonari dapat wujud bersama dengan TB paru.
Tanda dan gejala umum termasuk demam, menggigil, berpeluh malam, kehilangan selera makan, penurunan berat badan, dan keletihan.[9] Jari belantan yang ketara juga boleh berlaku.[18]
Pulmonari
suntingSekiranya jangkitan tuberkulosis menjadi aktif, selalunya melibatkan paru-paru (dalam kira-kira 90% kes).[16][19] Gejala mungkin termasuk sakit dada dan batuk yang berpanjangan menghasilkan kahak. Kira-kira 25% individu mungkin tidak mengalami sebarang gejala (iaitu mereka kekal "tidak simptomatik"). Kadang-kadang, individu mungkin batuk darah dalam jumlah kecil, dan dalam kes-kes yang sangat jarang terjadi, jangkitan mungkin menghakis arteri paru-paru atau aneurisma Rasmussen, mengakibatkan pendarahan yang sangat teruk.[9][20] Tuberkulosis boleh menjadi penyakit kronik dan menyebabkan parut yang luas di lobus atas paru-paru. Lobus paru-paru bahagian atas lebih kerap terkena tuberkulosis daripada bahagian bawah. Sebab perbezaan ini tidak jelas.[15] Ini mungkin disebabkan oleh aliran udara yang lebih baik, atau saliran limfa yang buruk di paru-paru atas.
Ekstrapulmonari
suntingDalam 15-20% kes aktif, jangkitan menyebar di luar paru-paru, menyebabkan jenis TB lain.[21] Ini secara kolektif dilambangkan sebagai "tuberkulosis ekstrapulmonari". [22] TB ekstrapulmonari lebih kerap berlaku pada orang yang mempunyai sistem imun yang lemah dan anak kecil. Pada mereka yang menghidap HIV, ini berlaku pada lebih daripada 50% kes. Tapak jangkitan ekstrapulmonari yang terkenal termasuklah pleura (dalam pleurisi tuberkulosis), sistem saraf pusat (dalam meningitis tuberkulosis ), sistem limfatik (di skrofula leher), sistem genitouriner (dalam tuberkulosis urogenital ), serta tulang dan sendi (di penyakit Pott tulang belakang), antara lain. Bentuk TB yang berpotensi lebih serius dan meluas disebut "tuberkulosis tersebarkan", ia juga dikenal sebagai tuberkulosis miliari. [9] TB miliari pada masa ini merangkumi sekitar 10% kes ekstrapulmonari.[23]
Punca
suntingMikobakteria
suntingPenyebab utama TB ialah Mycobacterium tuberculosis (MTB), basilus kecil, aerobik, dan tidak motil.[9] Kandungan lipid tinggi patogen ini menyumbang kepada banyak ciri klinikalnya yang unik.[24] Ia membahagi setiap 16 hingga 20 jam, yang merupakan kadar yang sangat perlahan berbanding dengan bakteria lain, yang biasanya membahagi dalam masa kurang dari satu jam.[25] Mikobakteria mempunyai lapisan dwilipid membran luar.[26] Sekiranya pewarnaan Gram dilakukan, MTB sama ada membentuk tompok "Gram-positif" dengan lemah atau tidak mengekalkan pewarna akibat kandungan lipid dan asid mikolik yang tinggi di dinding selnya.[27] MTB dapat menahan disinfektan yang lemah dan bertahan dalam keadaan kering selama berminggu-minggu. Secara semula jadi, bakteria hanya dapat tumbuh di dalam sel-sel organisma perumah, tetapi M. tuberculosis dapat dikultur di makmal.[28]
Menggunakan stain histologi pada peludahan sampel flegma (juga dikenali sebagai "kahak"), ahli-ahli sains boleh mengenal pasti MTB di bawah mikroskop. Oleh kerana MTB mengekalkan pewarnaan tertentu walaupun setelah dirawat dengan larutan berasid, ia dikelaskan sebagai basilus cepat asid.[15][27] Teknik pewarnaan cepat asid yang paling biasa adalah pewarnaan Ziehl – Neelsen[29] dan pewarnaan Kinyoun, yang mewarna basilus cepat asid berwarna merah terang yang menonjol dengan latar belakang biru.[30] Pewarnaan auramin-rodamina [31] dan mikroskop pendarfluor[32] juga digunakan.
M. tuberculosis kompleks (MTBC) termasuk empat TB penyebab lain mikobakteria : M. bovis, M. africanum, M. Canetti, dan M. microti.[33] M. africanum tidak meluas, tetapi merupakan penyebab utama tuberkulosis di bahagian Afrika.[34][35] M. bovis pernah menjadi penyebab umum tuberkulosis, tetapi pengenalan susu pasteur hampir sepenuhnya menghilangkannya sebagai masalah kesihatan awam di negara maju.[15][36] M. canetti jarang berlaku dan nampaknya terbatas di Tanduk Afrika, setelah beberapa kes telah dilihat pada pendatang Afrika.[37][38] M. microti juga jarang berlaku dan dilihat hampir hanya pada orang yang kekurangan imun, walaupun prevalensinya mungkin diremehkan secara signifikan.[39]
Mycoobakteria patogen lain yang diketahui termasuk M. leprae, M. avium, dan M. kansasii. Kedua-dua spesies terakhir diklasifikasikan sebagai "mikobakteria tanpa tuberkulosis" (NTM). NTM tidak menyebabkan TB atau kusta, tetapi menyebabkan penyakit paru-paru yang menyerupai TB.[40]
Penularan
suntingApabila individu dengan TB paru-paru aktif, batuk, bersin, bercakap, bernyanyi, atau meludah, mereka mengeluarkan titisan aerosol berjangkit berdiameter 0,5 hingga 5,0 μm. Bersin tunggal dapat melepaskan hingga 40,000 titisan.[41] Setiap titisan ini dapat menyebarkan penyakit ini, kerana dos tuberkulosis yang menular sangat kecil (penyedutan kurang dari 10 bakteria dapat menyebabkan jangkitan).[42]
Risiko penularan
suntingIndividu yang mempunyai hubungan berpanjangan, kerap, atau dekat dengan penghidap TB berisiko sangat tinggi untuk dijangkiti, dengan anggaran kadar jangkitan 22%.[43] Seseorang dengan tuberkulosis yang aktif tetapi tidak dirawat boleh menjangkiti 10-15 (atau lebih) orang lain setiap tahun.[44] Penularan harus berlaku hanya dari orang yang menghidap TB aktif - mereka yang mengalami jangkitan pendam tidak dianggap berjangkit.[15] Kebarangkalian penularan dari satu orang ke orang lain bergantung pada beberapa faktor, termasuk jumlah titisan berjangkit yang dikeluarkan oleh pembawa, keberkesanan pengudaraan, tempoh pendedahan, virulensi strain M. tuberculosis, tahap imuniti pada orang yang tidak dijangkiti, dan lain-lain.[45] Kejadian penyebaran manusia ke manusia dapat dielakkan dengan memisahkan mereka yang mempunyai TB aktif ("terang") dan meletakkannya pada rejimen ubat anti-TB. Selepas kira-kira dua minggu rawatan berkesan, subjek dengan jangkitan aktif yang tidak tahan biasanya tidak menular kepada orang lain. Sekiranya seseorang dijangkiti, biasanya diperlukan tiga hingga empat minggu sebelum orang yang baru dijangkiti menjadi cukup menular untuk menyebarkan penyakit ini kepada orang lain.[46]
Faktor-faktor risiko
suntingSejumlah faktor menjadikan individu lebih rentan terhadap jangkitan dan / atau penyakit TB.[47]
Risiko penyakit aktif
suntingFaktor risiko yang paling penting di peringkat global ialah HIV; 13% daripada mereka yang menghidap TB juga dijangkiti HIV.[48] Ini adalah masalah tertentu di sub-Sahara Afrika yang mempunyai kadar HIV tinggi.[49][50] Bagi mereka yang tidak mempunyai HIV yang dijangkiti tuberkulosis, kira-kira 5-10% menghidap penyakit aktif sepanjang hayatnya;[18] Sebaliknya, 30% daripada mereka yang dijangkiti HIV menghidap penyakit aktif.
Penggunaan ubat-ubatan tertentu, seperti kortikosteroid dan infliximab (antibodi monoklonal anti-αTNF), adalah faktor risiko lain yang penting, terutama di negara maju.[16]
Faktor risiko lain termasuk: alkoholisme,[16] diabetes mellitus (risiko meningkat 3 kali ganda),[51] silikosis (risiko meningkat 30 kali ganda),[52] merokok tembakau (peningkatan risiko 2 kali ganda),[53] pencemaran udara dalaman, kekurangan zat makanan, usia muda,[47] jangkitan TB terbaru, penggunaan ubat rekreasi, penyakit buah pinggang yang teruk, berat badan rendah, pemindahan organ, barah kepala dan leher,[54] dan kerentanan genetik[55] (kepentingan keseluruhan masih belum ditentukan ).
Kerentanan jangkitan
suntingMerokok tembakau meningkatkan risiko jangkitan (selain meningkatkan risiko penyakit aktif dan kematian). Faktor tambahan yang meningkatkan kerentanan jangkitan termasuk: usia muda (kanak-kanak).[47]
Patogenesis
suntingKira-kira 90% daripada mereka yang dijangkiti M. tuberculosis adalah asimptomatik, jangkitan TB pendam (kadang-kadang dipanggil LTBI),[56] dengan hanya peluang sekali seumur hidup 10% bahawa jangkitan pendam akan membangun menjadi nyata, penyakit tuberkulosis aktif.[57] Pada mereka yang menghidap HIV, risiko terkena TB aktif meningkat hingga hampir 10% setahun. Sekiranya rawatan yang berkesan tidak diberikan, kadar kematian bagi kes TB aktif adalah hingga 66%.[44]
Jangkitan TB bermula apabila mikobakteria mencapai kantung udara alveolar paru-paru, lalu ia menyerang dan mereplikasi dalam endosom makrofag alveolar.[15][58][59] Makrofag mengenal pasti bakteria itu sebagai bendasing dan berusaha menghilangkannya melalui fagositosis. Semasa proses ini, bakteria dilitupi oleh makrofag dan disimpan sementara dalam vesikel terikat membran yang disebut fagosom. Fagosom kemudian bergabung dengan lisosom untuk menghasilkan fagolisosom. Dalam fagolisosom, sel berusaha menggunakan spesies oksigen reaktif dan asid untuk membunuh bakteria. Walau bagaimanapun, M. tuberculosis mempunyai kapsul asid mikolik yang pekat dan melindunginya daripada bahan toksik ini. M. tuberculosis mampu membiak di dalam makrofag dan akhirnya akan membunuh sel imun.
Tapak utama jangkitan pada paru-paru, yang dikenali sebagai "fokus Ghon", umumnya terletak di bahagian atas lobus bawah, atau di bahagian bawah lobus atas.[15] Tuberkulosis paru-paru juga dapat terjadi melalui jangkitan dari aliran darah. Ini dikenali sebagai fokus Simon dan biasanya terdapat di bahagian atas paru-paru.[60] Penularan hematogen ini juga dapat menyebarkan jangkitan ke tempat yang lebih jauh, seperti kelenjar limfa periferal, ginjal, otak, dan tulang.[61] Semua bahagian tubuh boleh terkena penyakit ini, walau bagaimanapun untuk sebab-sebab yang tidak diketahui ia jarang mempengaruhi jantung, otot rangka, pankreas, atau tiroid.[62]
Tuberkulosis diklasifikasikan sebagai salah satu penyakit keradangan granulomatosa. Makrofag, sel epitelioid, limfosit T, limfosit B , dan fibroblas agregat membentuk granuloma, dengan limfosit mengelilingi makrofag yang dijangkiti. Apabila makrofag lain menyerang makrofag yang dijangkiti, mereka bercantum bersama untuk membentuk sel multinuklear raksasa di lumen alveolar. Granuloma dapat mencegah penyebaran mikobakteria dan menyediakan persekitaran tempatan untuk interaksi sel-sel sistem imun.[64] Walau bagaimanapun, bukti yang lebih baru menunjukkan bahawa bakteria menggunakan granuloma untuk mengelakkan kemusnahan oleh sistem imun perumah. Makrofag dan sel dendritik dalam granuloma tidak dapat menunjukkan antigen kepada limfosit; oleh itu tindak balas imun ditekan.[65] Bakteria di dalam granuloma boleh menjadi tidak aktif, mengakibatkan jangkitan pendam. Ciri lain dari granuloma adalah perkembangan kematian sel yang tidak normal (nekrosis) di pusat tuberkel. Pada mata kasar, ia mempunyai tekstur keju putih yang lembut dan disebut nekrosis kaseus.[64]
Sekiranya bakteria TB masuk ke aliran darah dari kawasan tisu yang rosak, ia dapat tersebar ke seluruh tubuh dan menimbulkan banyak fokus jangkitan, semuanya muncul sebagai tuberkel putih yang kecil di dalam tisu.[66] Bentuk penyakit TB yang teruk ini, paling sering terjadi pada anak kecil dan mereka yang menghidap HIV, disebut tuberkulosis miliari.[67] Individu dengan TB yang tersebarkan ini mempunyai kadar kematian yang tinggi walaupun dengan rawatan (sekitar 30%).[23][68]
Pada banyak orang, jangkitan semakin menurun dan semakin berkurang. Pemusnahan tisu dan nekrosis sering diimbangi dengan penyembuhan dan fibrosis.[64] Tisu yang terjejas digantikan oleh parut dan rongga yang dipenuhi dengan bahan nekrotik kaseus. Semasa penyakit aktif, beberapa rongga ini bergabung dengan saluran udara (bronkus) dan bahan ini keluar menerusi batuk. Ia mengandungi bakteria hidup, dan dengan demikian dapat menyebarkan jangkitan. Rawatan dengan antibiotik yang sesuai membunuh bakteria dan membolehkan penyembuhan berlaku. Setelah sembuh, kawasan yang terjejas akhirnya digantikan oleh tisu parut.
Diagnosis
suntingTuberkulosis aktif
suntingMendiagnosis tuberkulosis aktif hanya berdasarkan tanda dan gejala adalah sukar,[69] seperti mendiagnosis penyakit pada mereka yang mempunyai sistem kekebalan tubuh yang lemah.[70] Walau bagaimanapun, diagnosis TB harus dipertimbangkan pada mereka yang mempunyai tanda-tanda penyakit paru-paru atau gejala konstitusional yang berlangsung lebih dari dua minggu. Sinar-X dada dan kultur kahak pelbagai untuk basil cepat asid biasanya merupakan sebahagian daripada penilaian awal. Ujian pelepasan interferon-γ dan ujian kulit tuberkulin tidak banyak digunakan di kebanyakan negara membangun.[71][72] Ujian pelepasan interferon gamma (IGRA) mempunyai batasan serupa pada mereka yang menghidap HIV.[73]
Diagnosis pasti TB dibuat dengan mengenal pasti M. tuberculosis dalam sampel klinikal (misalnya, kahak, nanah, atau biopsi tisu). Walau bagaimanapun, proses kultur yang sukar bagi organisma yang tumbuh lambat ini memerlukan masa dua hingga enam minggu untuk kultur darah atau kahak.[74] Oleh itu, rawatan sering dimulakan sebelum kultur disahkan.
Ujian amplifikasi asid nukleik dan ujian deaminase adenosin memungkinkan diagnosis TB yang cepat.[69] Ujian ini, bagaimanapun, tidak disarankan secara rutin, kerana jarang mengubah cara seseorang dirawat. Ujian darah untuk mengesan antibodi tidak spesifik atau sensitif, juga tidak digalakkan.[75]
Tuberkulosis pendam
suntingUjian kulit Mantoux tuberkulin sering digunakan untuk menyaring orang yang berisiko tinggi terkena TB.[70] Mereka yang sebelumnya telah diimunisasi dengan vaksin Bacille Calmette-Guerin mungkin mempunyai keputusan ujian positif palsu.[76] Ujian tersebut mungkin salah secara negatif pada mereka yang menderita sarkoidosis, limfoma Hodgkin, kekurangan zat makanan, dan tuberkulosis aktif.[15] Ujian pelepasan interferon gamma, pada sampel darah, disyorkan pada mereka yang positif terhadap ujian Mantoux. Ini tidak dipengaruhi oleh imunisasi atau kebanyakan mikobakteria alam sekitar, jadi mereka menghasilkan lebih sedikit hasil positif palsu.[77] Walau bagaimanapun, mereka dipengaruhi oleh M. szulgai, M. marinum, dan M. kansasii.[78] IGRA boleh meningkatkan kepekaan ketika digunakan sebagai tambahan kepada ujian kulit, tetapi mungkin kurang sensitif daripada ujian kulit ketika digunakan sendiri.[79]
Pasukan Petugas Perkhidmatan Pencegahan AS (USPSTF) telah mengesyorkan menyaring orang yang berisiko tinggi untuk tuberkulosis pendam dengan ujian kulit tuberkulin atau ujian pelepasan interferon-gamma.[80] Walaupun ada yang mengesyorkan untuk menguji pekerja penjagaan kesihatan, bukti manfaat untuk ini kurang baik setakat 2019.[81] Pusat Kawalan dan Pencegahan Penyakit (CDC) berhenti mengesyorkan ujian tahunan pekerja kesihatan tanpa diketahui pendedahan pada tahun 2019. [82]
Pencegahan
suntingUsaha pencegahan dan kawalan tuberkulosis bergantung terutamanya pada vaksinasi bayi dan pengesanan dan rawatan kes aktif yang sesuai.[16] Organisasi Kesihatan Sedunia (WHO) telah mencapai beberapa kejayaan dengan rejimen rawatan yang lebih baik, dan sedikit penurunan jumlah kes.
Vaksin-vaksin
suntingSatu-satunya vaksin yang tersedia Setakat 2011[kemas kini] ialah Bacillus Calmette-Guérin (BCG).[83] Pada kanak-kanak ini menurunkan risiko mendapat jangkitan sebanyak 20% dan risiko jangkitan menjadi penyakit aktif hampir 60%.[84]
Ini adalah vaksin yang paling banyak digunakan di seluruh dunia, dengan lebih daripada 90% daripada semua kanak-kanak diberi vaksin.[16] Kekebalan yang ditimbulkannya berkurang setelah kira-kira sepuluh tahun. Oleh kerana tuberkulosis jarang terjadi di kebanyakan Kanada, Eropah Barat, dan Amerika Syarikat, BCG hanya diberikan kepada mereka yang berisiko tinggi.[85][86][87] Sebahagian daripada alasan menentang penggunaan vaksin adalah bahawa ia membuat ujian kulit tuberkulin positif palsu, mengurangi kegunaan ujian sebagai alat pemeriksaan. Beberapa vaksin sedang dikembangkan.
Vaksin Intradermal MVA85A selain suntikan BCG tidak berkesan untuk mencegah batuk kering.[88]
Kesihatan Awam
suntingOrganisasi Kesihatan Sedunia (WHO) mengisytiharkan TB sebagai "darurat kesihatan global" pada tahun 1993,[16] dan pada tahun 2006, Stop TB Partnership mengembangkan Rancangan Global untuk Menghentikan Tuberkulosis yang bertujuan menyelamatkan 14 juta nyawa antara pelancarannya dan 2015.[89] Sejumlah sasaran yang mereka tetapkan tidak tercapai pada tahun 2015, kebanyakan disebabkan oleh peningkatan tuberkulosis yang berkaitan dengan HIV dan munculnya pelbagai tuberkulosis yang tahan terhadap ubat. Sistem klasifikasi tuberkulosis yang dikembangkan oleh American Thoracic Society digunakan terutamanya dalam program kesihatan awam.[90]
Manfaat dan risiko pemberian ubat anti tuberkular pada mereka yang terdedah kepada MDR-TB tidak jelas.[91]
Rawatan
suntingRawatan TB menggunakan antibiotik untuk membunuh bakteria. Rawatan TB yang berkesan sukar, kerana struktur dan komposisi kimia dinding sel mikobakteri yang tidak biasa, menghalang kemasukan ubat-ubatan dan menjadikan banyak antibiotik tidak berkesan.[92]
TB aktif dirawat dengan kombinasi beberapa antibiotik untuk mengurangkan risiko bakteria mengalami ketahanan terhadap antibiotik.[16] Penggunaan rifabutin secara rutin sebagai ganti rifampisin pada orang yang positif HIV dengan tuberkulosis tidak bermanfaat Setakat 2007[kemas kini].[93]
Pendam
suntingTB pendam dirawat dengan isoniazid atau rifampin sahaja, atau gabungan isoniazid dengan rifampicin atau rifapentina.[94][95] [96]
Rawatan memakan masa tiga hingga sembilan bulan bergantung pada ubat yang digunakan.[45][94][97][96] Individu dengan jangkitan pendam dirawat untuk mencegahnya daripada berkembang menjadi penyakit TB aktif di kemudian hari. [98]
Pendidikan atau kaunseling dapat meningkatkan kadar penyelesaian rawatan tuberkulosis pendam.[99]
Permulaan baru
suntingRawatan tuberkulosis paru-paru baru yang disyorkan, Setakat 2010[kemas kini], adalah enam bulan gabungan antibiotik yang mengandungi rifampicin, isoniazid, pyrazinamide, dan ethambutol untuk dua bulan pertama, dan hanya rifampisin dan isoniazid selama empat bulan terakhir.[16] Apabila ketahanan terhadap isoniazid tinggi, etambutol dapat ditambahkan selama empat bulan terakhir sebagai alternatif. Rawatan dengan ubat anti-TB sekurang-kurangnya 6 bulan menghasilkan kadar kejayaan yang lebih tinggi jika dibandingkan dengan rawatan kurang dari 6 bulan; walaupun perbezaannya kecil. Rejimen rawatan yang lebih pendek mungkin disarankan bagi mereka yang mengalami masalah kepatuhan.[100] Tidak ada bukti untuk menyokong rejimen rawatan anti-tuberkulosis yang lebih pendek jika dibandingkan dengan rejimen rawatan 6 bulan.[101]
Penyakit berulang
suntingSekiranya tuberkulosis berulang, ujian untuk menentukan antibiotik mana yang sensitif adalah penting sebelum menentukan rawatan.[16] Sekiranya TB pelbagai tahan ubat (MDR-TB) dikesan, rawatan dengan sekurang-kurangnya empat antibiotik berkesan untuk 18 hingga 24 bulan disyorkan.
Pentadbiran ubat
suntingTerapi yang diperhatikan secara langsung, iaitu dengan meminta penyedia perkhidmatan kesihatan memerhatikan orang itu mengambil ubatnya, disarankan oleh Pertubuhan Kesihatan Sedunia (WHO) dalam usaha untuk mengurangkan jumlah orang yang tidak mengambil antibiotik dengan tepat.[102] Bukti untuk menyokong amalan ini terhadap orang yang hanya mengambil ubat secara bebas tidak berkualiti.[103] Tidak ada bukti kuat yang menunjukkan bahawa terapi yang diperhatikan secara langsung meningkatkan bilangan orang yang disembuhkan atau jumlah orang yang menyelesaikan ubat mereka.[103] Bukti kualiti sederhana menunjukkan bahawa, juga tidak ada perbezaan jika orang diperhatikan di rumah berbanding di klinik, atau oleh ahli keluarga berbanding pekerja kesihatan. Kaedah untuk mengingatkan orang tentang pentingnya rawatan dan janji temu boleh menghasilkan peningkatan kecil tetapi penting.[104] Tidak ada bukti yang cukup untuk menyokong terapi yang mengandung rifampisin berselang yang diberikan dua hingga tiga kali seminggu mempunyai keberkesanan yang sama dengan rejimen dos harian untuk meningkatkan kadar penyembuhan dan mengurangkan kadar kambuh.[105] Tidak ada cukup bukti mengenai keberkesanan pemberian rejimen tempoh pendek secara mingguan dua kali atau tiga kali ganda berbanding dengan rejimen dos harian dalam merawat kanak-kanak dengan tuberkulosis.[106]
Rintangan ubat
suntingRintangan primer berlaku apabila seseorang dijangkiti strain TB yang rentan. Seseorang dengan MTB yang mudah terdedah mungkin mengalami ketahanan sekunder (diperoleh) semasa terapi kerana rawatan yang tidak mencukupi, tidak mengambil rejimen yang ditetapkan dengan tepat (kurang mematuhi), atau menggunakan ubat berkualiti rendah.[107] TB rentan ubat adalah masalah kesihatan awam yang serius di banyak negara membangun, kerana rawatannya lebih lama dan memerlukan ubat yang lebih mahal. MDR-TB didefinisikan sebagai ketahanan terhadap dua ubat TB barisan pertama yang paling berkesan: rifampicin dan isoniazid. TB rentan ubat secara meluas juga tahan terhadap tiga atau lebih daripada enam kelas ubat barisan kedua.[108] TB yang benar-benar rentan ubat tahan terhadap semua ubat yang digunakan sekarang.[109] Ini pertama kali diperhatikan pada tahun 2003 di Itali, [110] tetapi tidak dilaporkan secara meluas hingga 2012,[111] dan juga telah dijumpai di Iran dan India.[112][113] Bedaquiline disokong sementara untuk digunakan dalam pelbagai TB yang rentan ubat.[114]
XDR-TB adalah istilah yang kadang-kadang digunakan untuk mendefinisikan TB yang sangat rentan (extensively resistant TB), dan merupakan satu dari sepuluh kes TB-MDR. Kes TB XDR telah dikenal pasti di lebih daripada 90% negara[112] Terdapat beberapa khasiat dalam linezolid untuk merawat mereka yang menghidap XDR-TB tetapi kesan sampingan dan penghentian ubat adalah perkara biasa.[115]
Bagi mereka yang menggunakan rifampisin atau MDR-TB, Genotype® MTBDRsl Assay yang dilakukan pada pencilan kultur (culture isolate) atau spesimen positif smear mungkin berguna untuk mengesan ketahanan terhadap ubat anti-tuberkular barisan kedua.[116]
Prognosis
sunting| tiada data ≤10 10–25 25–50 50–75 75–100 100–250 | 250–500 500–750 750–1000 1000–2000 2000–3000 ≥ 3000 |
Perkembangan dari jangkitan TB ke penyakit TB yang nyata berlaku apabila basilus mengatasi pertahanan sistem imun dan mula membiak. Pada penyakit TB primer (sekitar 1-5% kes), ini berlaku sejurus selepas jangkitan awal.[15] Walau bagaimanapun, dalam kebanyakan kes, jangkitan pendam berlaku tanpa gejala yang jelas. Basilus yang tidak aktif ini menghasilkan tuberkulosis aktif dalam 5-10% kes pendam ini, selalunya bertahun-tahun selepas jangkitan.[18]
Risiko pengaktifan semula meningkat dengan imunosupresi, seperti yang disebabkan oleh jangkitan dengan HIV. Pada orang yang dijangkiti dengan M. tuberculosis dan HIV, risiko pengaktifan semula meningkat kepada 10% per tahun. [15] Kajian menggunakan cap jari DNA strain M. tuberculosis telah menunjukkan bahawa jangkitan semula menyumbang lebih banyak pada TB berulang daripada yang difikirkan sebelumnya,[118] dengan anggaran bahawa ia mungkin menyumbang lebih dari 50% kes yang diaktifkan semula di kawasan di mana TB biasa.[119] Kemungkinan kematian akibat kes tuberkulosis adalah sekitar 4% Setakat 2008[kemas kini], turun dari 8% pada tahun 1995.[16]
Pada orang dengan TB pulmonari smear-positif (tanpa jangkitan bersama HIV), setelah 5 tahun tanpa rawatan, 50-60% mati sementara 20-25% mencapai penyelesaian spontan (penyembuhan). TB hampir selalu membawa maut pada mereka yang mempunyai jangkitan bersama HIV yang tidak dirawat dan kadar kematian meningkat walaupun dengan rawatan HIV antiretroviral.[120]
Epidemiologi
suntingKira-kira satu perempat populasi dunia telah dijangkiti M. tuberkulosis,[6] dengan jangkitan baru berlaku di sekitar 1% populasi setiap tahun.[12] Walau bagaimanapun, kebanyakan jangkitan dengan M. tuberkulosis tidak menyebabkan penyakit TB,[121] dan 90-95% jangkitan tetap tidak simptomatik.[56] Pada tahun 2012, dianggarkan 8.6 juta kes kronik aktif.[122] Pada tahun 2010, 8.8 juta kes baru TB didiagnosis, dan 1.20–1.45 juta kematian berlaku (kebanyakannya berlaku di negara membangun ).[48][123] Dari jumlah tersebut, kira-kira 0.35 juta berlaku pada mereka yang juga dijangkiti HIV.[124] Pada tahun 2018, tuberkulosis adalah penyebab utama kematian di seluruh dunia dari satu agen berjangkit.[125] Jumlah kes tuberkulosis telah menurun sejak tahun 2005, sementara kes baru telah menurun sejak tahun 2002.[48]
Kejadian batuk kering adalah bermusim, dengan puncak berlaku setiap musim bunga/musim panas.[126][127][128][129] Sebab-sebab ini tidak jelas, tetapi mungkin berkaitan dengan kekurangan vitamin D semasa musim sejuk.[130] Terdapat juga kajian yang menghubungkan tuberkulosis dengan keadaan cuaca yang berbeza seperti suhu rendah, kelembapan rendah dan curah hujan rendah. Juga disarankan bahawa kadar kejadian tuberkulosis mungkin terkait dengan perubahan iklim.[131]
Kumpulan berisiko
suntingTuberkulosis berkait rapat dengan kesesakan dan kekurangan zat makanan, menjadikannya salah satu penyakit utama kemiskinan.[16] Oleh itu, mereka yang berisiko tinggi merangkumi: orang yang menyuntik ubat terlarang, penduduk dan pekerja di tempat orang berkumpul (contohnya penjara dan tempat tinggal tanpa tempat tinggal), komuniti yang kurang bernasib baik dan miskin sumber daya, etnik minoriti berisiko tinggi, kanak-kanak yang mempunyai hubungan tinggi dengan pesakit kategori risiko, dan penyedia perkhidmatan kesihatan yang melayani pesakit ini.[132]
Kadar TB berbeza mengikut usia. Di Afrika, ia terutama mempengaruhi remaja dan dewasa muda.[133] Walau bagaimanapun, di negara-negara di mana kadar kejadian telah menurun secara mendadak (seperti Amerika Syarikat), TB terutamanya menjadi penyakit golongan tua dan imunokompromi (faktor risiko disenaraikan di atas).[15][134] Di seluruh dunia, 22 negara atau negara "beban tinggi" bersama-sama mengalami 80% kes dan juga 83% kematian.[112]
Di Kanada dan Australia, tuberkulosis lebih sering terjadi di kalangan orang asli, terutama di kawasan terpencil.[135][136] Faktor-faktor yang menyumbang kepada hal ini termasuk kelaziman keadaan dan tingkah laku kesihatan yang lebih tinggi, dan kesesakan dan kemiskinan yang berlebihan. Dalam beberapa kumpulan orang asli Kanada, kerentanan genetik mungkin memainkan peranan.[47]
Status sosioekonomi (SES) sangat mempengaruhi risiko TB. Orang-orang dengan SES rendah cenderung untuk dijangkiti TB dan lebih teruk terkena penyakit ini. Mereka yang mempunyai SES rendah lebih cenderung dipengaruhi oleh faktor risiko untuk menghidap TB (mis. kekurangan zat makanan, pencemaran udara dalaman, jangkitan bersama HIV, dll.), dan lebih cenderung terkena adalah golongan yang berada di ruang yang sesak dan pengudaraan kurang baik. Penjagaan kesihatan yang tidak mencukupi juga bermaksud bahawa orang dengan penyakit aktif yang memudahkan penyebaran tidak didiagnosis dan dirawat dengan segera; orang yang sakit terus berada dalam keadaan berjangkit dan (terus) menyebarkan jangkitan.[47]
Epidemiologi geografi
suntingPenyebaran tuberkulosis tidak seragam di seluruh dunia; kira-kira 80% populasi di banyak negara Afrika, Karibia, Asia selatan, dan Eropah timur diuji positif dalam ujian tuberkulin, sementara hanya 5-10% dari populasi AS yang positif.[15] Tuberkulosis lebih kerap berlaku di negara-negara membangun; kira-kira 80% populasi di banyak negara Asia dan Afrika diuji positif dalam ujian tuberkulin, sementara hanya 5-10% dari populasi AS yang positif. Harapan untuk mengawal penyakit ini secara dramatik dikurangkan kerana sejumlah faktor, termasuk kesukaran mengembangkan vaksin yang berkesan, proses diagnostik yang mahal dan memakan masa, keperluan rawatan selama berbulan-bulan, peningkatan tuberkulosis yang berkaitan dengan HIV, dan kemunculan kes rentan ubat pada tahun 1980-an.[16]
Di negara maju, tuberkulosis jarang berlaku dan dijumpai terutamanya di kawasan bandar. Di Eropah, kematian akibat TB turun dari 500 daripada 100,000 pada tahun 1850 menjadi 50 dari 100,000 pada tahun 1950. Peningkatan dalam kesihatan awam adalah mengurangkan tuberkulosis bahkan sebelum kedatangan antibiotik, walaupun penyakit ini tetap menjadi ancaman besar bagi kesihatan masyarakat, seperti ketika Majlis Penyelidikan Perubatan dibentuk di Britain pada tahun 1913, fokus awalnya adalah penyelidikan tuberkulosis.[137]
Pada tahun 2010, kadar per 100,000 orang di pelbagai kawasan di dunia adalah: di seluruh dunia 178, Afrika 332, Amerika 36, Mediterania Timur 173, Eropah 63, Asia Tenggara 278, dan Pasifik Barat 139.[124]
Rusia
suntingRusia telah mencapai kemajuan yang sangat dramatik dengan penurunan kadar kematian TB dari 61.9 per 100,000 pada tahun 1965 menjadi 2.7 per 100,000 pada tahun 1993;[138][139] namun, kadar kematian meningkat kepada 24 per 100,000 pada tahun 2005 dan kemudian meningkat kepada 11 per 100,000 pada tahun 2015.[140]
China
suntingChina telah mencapai kemajuan yang sangat dramatik, dengan sekitar 80% penurunan kadar kematian TB antara tahun 1990 dan 2010.[124] Bilangan kes baru telah menurun sebanyak 17% antara tahun 2004 dan 2014.[112]
Afrika
suntingPada tahun 2007, negara dengan kadar kejadian TB yang dianggarkan tertinggi adalah Eswatini, dengan 1.200 kes per 100.000 orang. Pada tahun 2017, negara dengan anggaran kadar kejadian tertinggi sebagai % populasi adalah Lesotho, dengan 665 kes setiap 100,000 orang.[141]
India
suntingSehingga 2017, India mempunyai jumlah insiden terbesar, dengan anggaran 2 740 000 kes.[141] Menurut Pertubuhan Kesihatan Sedunia (WHO), pada tahun 2000-2015, kadar kematian India dianggarkan turun dari 55 menjadi 36 per 100 000 penduduk setiap tahun dengan anggaran 480 ribu orang meninggal dunia akibat TB pada tahun 2015.[142][143] Di India, sebahagian besar pesakit tuberkulosis dirawat oleh hospital rakan kongsi swasta dan hospital swasta. Bukti menunjukkan bahawa tinjauan kebangsaan tuberkulosis tidak mewakili jumlah kes yang didiagnosis dan direkodkan oleh klinik dan hospital swasta di India.[144]
Amerika Utara
suntingDi Amerika Syarikat, penduduk asli Amerika mempunyai kematian lima kali ganda akibat TB,[145] dan kaum dan etnik minoriti menyumbang 84% daripada semua kes TB yang dilaporkan.[146]
Di Amerika Syarikat, kadar kes tuberkulosis keseluruhan adalah 3 per 100,000 orang pada tahun 2017.[141] Di Kanada, tuberkulosis masih endemik di beberapa kawasan luar bandar.[147]
Eropah barat
suntingPada tahun 2017, di United Kingdom, rata-rata nasional adalah 9 per 100,000 dan kadar kejadian tertinggi di Eropah Barat adalah 20 per 100,000 di Portugal.
Sejarah
suntingTuberkulosis telah wujud sejak zaman dahulu lagi.[16] M. tuberculosis yang paling tua yang dikesan secara jelas menunjukkan bukti penyakit ini di sisa-sisa bison di Wyoming bertarikh sekitar 17,000 tahun yang lalu.[150] Walau bagaimanapun, sama ada tuberkulosis berasal dari sapi, kemudian disebarkan ke manusia, atau sama ada kedua-duanya, sapi dan manusia berasal dari nenek moyang yang sama, masih belum jelas.[151] Perbandingan gen M. tuberculosis complex (MTBC) pada manusia dengan MTBC pada haiwan menunjukkan bahawa manusia tidak memperoleh MTBC dari haiwan semasa pemeliharaan haiwan, seperti yang dipercayai oleh para penyelidik sebelumnya. Kedua-dua jenis bakteria tuberkulosis mempunyai asal usul yang sama, yang mungkin telah menjangkiti manusia sebelum Revolusi Neolitik.[152] Sisa rangka menunjukkan beberapa manusia prasejarah (4000 SM) menghidap TB, dan para penyelidik telah menemui kerosakan tuberkular di tulang belakang mumia Mesir yang berasal dari 3000 hingga 2400 SM.[153] Kajian genetik menunjukkan kehadiran TB di Amerika dari sekitar 100 Masihi.[154]
Sebelum Revolusi Perindustrian, cerita rakyat sering mengaitkan tuberkulosis dengan vampir. Apabila salah seorang anggota keluarga meninggal kerana penyakit itu, anggota yang dijangkiti yang lain akan kehilangan kesihatan mereka secara perlahan. Orang percaya bahawa ini disebabkan oleh orang asal dengan TB yang meragut nyawa dari ahli keluarga yang lain.[155]
Walaupun Richard Morton memperkenalkan bentuk paru-paru yang berkaitan dengan tuberkel sebagai patologi pada tahun 1689,[156][157] kerana pelbagai gejala, TB tidak dikenal pasti sebagai penyakit tunggal hingga tahun 1820-an. Pada tahun 1819 René Laennec mendakwa bahawa tuberkel adalah penyebab tuberkulosis paru-paru.[158] JL Schönlein pertama kali menerbitkan nama "tuberkulosis" (Jerman: Tuberkulose) pada tahun 1832.[159][160] Antara tahun 1838 dan 1845, Dr. John Croghan, pemilik Gua Mammoth di Kentucky dari tahun 1839 dan seterusnya, membawa sejumlah orang dengan tuberkulosis ke dalam gua dengan harapan dapat menyembuhkan penyakit ini dengan suhu dan ketulenan udara gua yang berterusan; masing-masing mati dalam setahun.[161] Hermann Brehmer membuka sanatorium TB pertama pada tahun 1859 di Görbersdorf (sekarang Sokołowsko) di Silesia.[162] Pada tahun 1865 Jean Antoine Villemin menunjukkan bahawa tuberkulosis dapat menular, melalui inokulasi, dari manusia ke haiwan dan di antara haiwan.[163] (Penemuan Villemin disahkan pada tahun 1867 dan 1868 oleh John Burdon-Sanderson.[164])
Robert Koch mengenal pasti dan menggambarkan basilus yang menyebabkan tuberkulosis, M. tuberculosis, pada 24 Mac 1882.[165] Dia menerima Hadiah Nobel dalam bidang fisiologi atau perubatan pada tahun 1905 untuk penemuan ini.[166] Koch tidak percaya penyakit tuberkulosis lembu dan manusia serupa, yang melambatkan pengiktirafan susu yang dijangkiti sebagai sumber jangkitan. Pada separuh pertama tahun 1900-an risiko penularan dari sumber ini dikurangkan secara mendadak setelah penerapan proses pasteurisasi. Koch mengumumkan ekstrak gliserin dari basilus tuberkel sebagai "ubat" untuk tuberkulosis pada tahun 1890, menyebutnya "tuberkulin". Walaupun tidak berkesan, ia kemudian berjaya diadaptasi sebagai ujian saringan untuk kehadiran tuberkulosis pra-simptomatik.[167] Hari Tuberkulosis Sedunia ditandai pada 24 Mac setiap tahun, ulang tahun pengumuman ilmiah asal Koch.
Albert Calmette dan Camille Guérin mencapai kejayaan pertama dalam imunisasi terhadap tuberkulosis pada tahun 1906, dengan menggunakan tuberkulosis strain sapi. Ia dipanggil bacille Calmette – Guérin (BCG). Vaksin BCG pertama kali digunakan pada manusia pada tahun 1921 di Perancis,[168] tetapi mendapat penerimaan yang meluas di AS, Britain, dan Jerman hanya setelah Perang Dunia II.[169]
Tuberkulosis menimbulkan kebimbangan masyarakat yang meluas pada abad ke-19 dan awal abad ke-20 kerana penyakit ini menjadi biasa di kalangan penduduk miskin bandar. Pada tahun 1815 satu dari empat kematian di England disebabkan oleh "pengambilan". Menjelang tahun 1918, TB masih menyebabkan satu daripada enam kematian di Perancis. Setelah TB ditentukan untuk menular, pada tahun 1880-an, penyakit itu dimasukkan ke dalam senarai penyakit yang boleh diketahui di Britain; kempen mula menghentikan masyarakat dari meludah di tempat awam, dan orang miskin yang dijangkiti "didorong" untuk memasuki sanatoria yang menyerupai penjara (sanatoria untuk kelas menengah dan atas menawarkan rawatan yang sangat baik dan rawatan perubatan yang berterusan).[162] Apa pun faedah "udara segar" dan tenaga kerja di sanatoria, walaupun dalam keadaan terbaik, 50% dari mereka yang masuk meninggal dunia dalam masa lima tahun( s. 1916). Ketika Majlis Penyelidikan Perubatan dibentuk di Britain pada tahun 1913, pada mulanya ia menumpukan pada penyelidikan tuberkulosis. [170]
Di Eropah, kadar tuberkulosis mulai meningkat pada awal tahun 1600-an ke tahap puncak pada tahun 1800-an, ketika menyebabkan hampir 25% kematian.[171] Menjelang tahun 1950-an kematian di Eropah telah menurun sekitar 90%.[172] Peningkatan sanitasi, vaksinasi, dan langkah-langkah kesihatan awam yang lain mulai mengurangkan kadar tuberkulosis secara signifikan bahkan sebelum kedatangan streptomisin dan antibiotik lain, walaupun penyakit ini tetap menjadi ancaman yang signifikan. Pada tahun 1946, pengembangan antibiotik streptomisin menjadikan rawatan dan penyembuhan TB yang berkesan menjadi kenyataan. Sebelum pengenalan ubat ini, satu-satunya perawatan adalah campur tangan pembedahan, termasuk "teknik pneumotoraks", yang melibatkan keruntuhan paru-paru yang dijangkiti untuk "merehatkannya" dan membiarkan luka tuberkular sembuh.[173]
Kerana munculnya MDR-TB, pembedahan telah diperkenalkan kembali untuk kes-kes tertentu dari jangkitan TB. Ia melibatkan penyingkiran rongga dada yang dijangkiti ("bullae") di paru-paru untuk mengurangkan bilangan bakteria dan meningkatkan pendedahan bakteria yang tersisa kepada antibiotik dalam aliran darah.[174] Harapan untuk menghapuskan TB sepenuhnya berakhir dengan peningkatan strain yang rentan ubat pada tahun 1980-an. Kebangkitan semula tuberkulosis seterusnya mengakibatkan pengisytiharan darurat kesihatan global oleh Pertubuhan Kesihatan Sedunia (WHO) pada tahun 1993.[175]
Masyarakat dan budaya
suntingPenamaan
suntingTuberkulosis telah dikenali dengan banyak nama dari yang teknikal hingga yang biasa.[176] Phthisis (Φθισις) adalah perkataan Yunani untuk penggunaan, istilah lama untuk tuberkulosis paru; [8] sekitar 460 SM, Hippocrates menggambarkan phthisis sebagai penyakit musim kemarau.[177] Singkatan "TB" adalah kependekan dari basilus tubercle . "Pengambilan (consumption)" adalah perkataan Inggeris abad yang paling umum untuk penyakit ini. Akar Latin "con" yang bermaksud "sepenuhnya" dihubungkan dengan "sumere" yang bermaksud "mengambil dari bawah."[178] Dalam The Life and Death of Mr Badman oleh John Bunyan, penulis menyebut penggunaan "kapten bagi semua orang mati."[179] "Wabak putih besar" juga telah digunakan.
Seni dan sastera
suntingTuberkulosis selama berabad-abad dikaitkan dengan sifat puitis dan artistik di antara mereka yang dijangkiti, dan juga dikenal sebagai "penyakit romantis".[176][180] Tokoh seni utama seperti penyair John Keats, Percy Bysshe Shelley, dan Edgar Allan Poe, komposer Frédéric Chopin,[181] penulis drama Anton Chekhov, novelis Franz Kafka, Katherine Mansfield, [182] Charlotte Brontë, Fyodor Dostoevsky, Thomas Mann, W. Somerset Maugham, [183] George Orwell, [184] dan Robert Louis Stevenson, dan para seniman Alice Neel, [185] Jean-Antoine Watteau, Elizabeth Siddal, Marie Bashkirtseff, Edvard Munch, Aubrey Beardsley dan Amedeo Modigliani sama ada menghidap penyakit tersebut atau dikelilingi oleh orang yang menghidapnya. Kepercayaan yang meluas adalah bahawa batuk kering membantu bakat seni. Mekanisme fizikal yang dicadangkan untuk kesan ini termasuk demam ringan dan toksaemia yang ditimbulkannya, yang diduga menolong mereka melihat kehidupan dengan lebih jelas dan bertindak dengan tegas.[186][187][188]
Tuberkulosis membentuk tema yang sering digunakan kembali dalam sastera, seperti di Magic Mountain Thomas Mann, yang terletak di sanatorium;[189] dalam muzik, seperti dalam lagu Van Morrison " TB Sheets";[190] dalam opera, seperti dalam La bohème oleh Puccini dan La Traviata oleh Verdi;[188] dalam seni, seperti lukisan Monet mengenai isteri pertamanya Camille di ranjang kematiannya;[191] dan dalam filem, seperti 1945 The Bells of St. Mary yang dibintangi oleh Ingrid Bergman sebagai seorang biarawati dengan tuberkulosis.[192]
Usaha kesihatan awam
suntingPertubuhan Kesihatan Sedunia (WHO), Yayasan Bill dan Melinda Gates, dan pemerintah AS memberi subsidi ujian diagnostik tuberkulosis bertindak pantas untuk digunakan di negara berpendapatan rendah dan pertengahan pada tahun 2012.[193][194][195] Selain bertindak pantas, ujian dapat menentukan sama ada ketahanan terhadap rifampisin antibiotik yang mungkin menunjukkan tuberkulosis tahan banyak ubat dan tepat pada mereka yang juga dijangkiti HIV.[193][196] Banyak tempat yang kekurangan sumber pada Setakat 2011[kemas kini] mempunyai akses kepada mikroskopi kahak sahaja.[197]
India mempunyai jumlah kes TB tertinggi di seluruh dunia pada tahun 2010, sebahagiannya disebabkan oleh pengurusan penyakit yang buruk di sektor penjagaan kesihatan swasta dan awam.[198] Program seperti Semakan Semula Program Kawalan Tuberkulosis Nasional berfungsi untuk mengurangkan tahap TB di kalangan masyarakat yang mendapat rawatan kesihatan awam.[199][200]
Pada tahun 2014, laporan kesihatan EIU mendapati terdapat keperluan untuk menangani sikap tidak peduli dan desakan untuk meningkatkan dana. Laporan itu menyebut antara lain oleh Lucica Ditui "[TB] seperti anak yatim. Ia telah diabaikan walaupun di negara-negara dengan beban yang tinggi dan sering dilupakan oleh penderma dan mereka yang melabur dalam intervensi kesihatan."[112]
Kemajuan yang perlahan telah menyebabkan kekecewaan, yang diungkapkan oleh pengarah eksekutif Dana Global untuk Memerangi AIDS, Tuberkulosis dan Malaria - Mark Dybul: "kita memiliki alat untuk mengakhiri TB sebagai pandemik dan ancaman kesihatan masyarakat di planet ini, tetapi kita tidak melakukannya."[112] Beberapa organisasi antarabangsa mendorong lebih banyak ketelusan dalam rawatan, dan lebih banyak negara menerapkan pelaporan kes wajib kepada pemerintah mulai 2014, walaupun kepatuhan sering berubah. Penyedia rawatan komersial kadang-kadang boleh memberikan ubat barisan kedua dan juga rawatan tambahan, yang mendorong permintaan untuk peraturan lebih lanjut. Kerajaan Brazil menyediakan rawatan TB universal, yang dapat mengurangkan masalah ini. Sebaliknya, penurunan kadar jangkitan TB mungkin tidak berkaitan dengan jumlah program yang ditujukan untuk mengurangi kadar jangkitan tetapi mungkin terkait dengan peningkatan tingkat pendidikan, pendapatan, dan kesihatan penduduk. Kos penyakit ini, seperti yang dikira oleh Bank Dunia pada tahun 2009 mungkin melebihi AS$ 150 bilion setahun di negara "beban tinggi". Kurangnya kemajuan membasmi penyakit ini mungkin juga disebabkan oleh kurangnya tindak lanjut pesakit - seperti di antara 250 juta pendatang luar bandar di China.
Data tidak mencukupi untuk menunjukkan bahawa pengesanan kontak aktif membantu meningkatkan kadar pengesanan kes untuk tuberkulosis.[201] Campur tangan seperti lawatan dari rumah ke rumah, risalah pendidikan, strategi media massa, sesi pendidikan dapat meningkatkan kadar pengesanan tuberkulosis dalam jangka pendek.[202] Tidak ada kajian yang membandingkan kaedah penelusuran kontak baru seperti analisis rangkaian sosial dengan kaedah penelusuran kontak yang ada.[203]
Stigma
suntingKemajuan perlahan dalam mencegah penyakit ini mungkin disebabkan oleh stigma yang berkaitan dengan TB.[112] Stigma mungkin disebabkan oleh ketakutan penularan dari individu yang terkena. Stigma ini juga boleh timbul kerana hubungan antara TB dan kemiskinan, dan di Afrika, AIDS. Stigmatisasi seperti itu mungkin nyata dan dirasakan; sebagai contoh, di Ghana individu dengan TB dilarang menghadiri perhimpunan awam. [204]
Stigma terhadap TB boleh menyebabkan kelewatan dalam mencari rawatan,[112] kepatuhan rawatan yang lebih rendah, dan anggota keluarga merahsiakan penyebab kematian[204] - membiarkan penyakit ini merebak lebih jauh. Sebaliknya, di Rusia stigma dikaitkan dengan peningkatan kepatuhan rawatan. Stigma TB juga mempengaruhi individu yang dipinggirkan secara sosial ke tahap yang lebih besar dan berbeza antara satu kawasan.
Salah satu cara untuk mengurangkan stigma adalah melalui promosi "kelab TB", di mana mereka yang dijangkiti dapat berkongsi pengalaman dan menawarkan sokongan, atau melalui bimbingan.[204] Beberapa kajian menunjukkan program pendidikan TB berkesan dalam menurunkan stigma, dan dengan demikian mungkin efektif dalam meningkatkan kepatuhan terhadap rawatan. Walaupun begitu, kajian mengenai hubungan antara penurunan stigma dan kematian masih kurang Setakat 2010[kemas kini], dan usaha serupa untuk mengurangi stigma sekitar AIDS telah berkesan secara minimum. Ada yang mendakwa stigma lebih teruk daripada penyakit ini, dan penyedia perkhidmatan kesihatan mungkin secara tidak sengaja memperkuat stigma, kerana mereka yang menghidap TB sering dianggap sukar atau tidak diingini.[112] Pemahaman yang lebih besar mengenai dimensi sosial dan budaya tuberkulosis juga dapat membantu pengurangan stigma. [205]
Penyelidikan
suntingVaksin BCG mempunyai batasan, dan penelitian untuk mengembangkan vaksin TB baru sedang dilakukan.[206] Sebilangan calon berpotensi kini dalam ujian klinikal fasa I dan II.[207] Dua pendekatan utama digunakan untuk berusaha meningkatkan keberkesanan vaksin yang ada. Satu pendekatan melibatkan penambahan vaksin subunit ke BCG, sementara strategi yang lain adalah berusaha membuat vaksin hidup baru dan lebih baik. MVA85A, contoh vaksin subunit, sedang dalam percubaan di Afrika Selatan pada tahun 2006, berdasarkan virus vaksin yang diubahsuai secara genetik.[208] Vaksin diharapkan dapat memainkan peranan penting dalam rawatan penyakit pendam dan aktif.[209]
Untuk mendorong penemuan lebih lanjut, para penyelidik dan pembuat dasar mempromosikan model ekonomi baru pembangunan vaksin pada tahun 2006, termasuk hadiah, insentif cukai, dan komitmen pasaran yang lebih awal.[210][211] Sejumlah kumpulan, termasuk Stop Partnering TB,[212] Inisiatif Vaksin Tuberkulosis Afrika Selatan, dan Yayasan Vaksin TB Global Aeras, terlibat dengan penyelidikan.[213] Antaranya, Yayasan Vaksin TB Global Aeras menerima hadiah lebih daripada $280 juta (AS) dari Bill and Melinda Gates Foundation untuk mengembangkan serta melesenkan vaksin yang lebih baik terhadap tuberkulosis untuk digunakan di negara-negara dengan beban tinggi.[214][215]
Sejumlah ubat sedang dikaji pada tahun 2012 untuk tuberkulosis rentan pelbagai ubat, termasuk bedaquiline dan delamanid.[216] Bedaquiline mendapat kelulusan Pentadbiran Makanan dan Dadah AS (FDA) pada akhir 2012.[217] Keselamatan dan keberkesanan ejen baru ini tidak dapat dipastikan pada tahun 2012, kerana ia berdasarkan hasil kajian yang agak kecil.[218] Walau bagaimanapun, data yang ada menunjukkan bahawa pesakit yang menggunakan bedaquiline sebagai tambahan kepada terapi TB standard, lima kali lebih mungkin mati daripada mereka yang tidak menggunakan ubat baru,[219] yang mengakibatkan artikel jurnal perubatan menimbulkan persoalan dasar kesihatan tentang mengapa FDA meluluskan ubat tersebut. dan sama ada hubungan kewangan dengan syarikat yang membuat bedaquiline mempengaruhi sokongan doktor untuk penggunaannya.[220]
Terapi tambahan steroid tidak menunjukkan faedah bagi orang yang mempunyai jangkitan tuberkulosis paru-paru aktif.[221]
Haiwan lain
suntingMikobakteria menjangkiti banyak haiwan, termasuk burung,[222] ikan, tikus,[223] dan reptilia.[224] Walau bagaimanapun, subspesies Mycobacterium tuberculosis jarang terdapat pada haiwan liar.[225] Usaha untuk membasmi tuberkulosis lembu yang disebabkan oleh Mycobacterium bovis dari ternakan dan rusa di New Zealand agak berjaya.[226] Usaha di Great Britain kurang berjaya.[227][228]
Setakat 2015[kemas kini], batuk kering nampaknya berleluasa di kalangan gajah yang ditangkap di AS. Diyakini bahawa haiwan pada asalnya memperoleh penyakit itu dari manusia, suatu proses yang disebut zoonosis terbalik. Oleh kerana penyakit ini dapat menyebar ke udara untuk menjangkiti manusia dan haiwan lain, penyakit ini menjadi kebimbangan kesihatan awam yang memberi kesan kepada sarkas and zoo.[229][230]
Rujukan
sunting- ^ a b c d e f g h i "Tuberculosis (TB)". www.who.int (dalam bahasa Inggeris). Dicapai pada 2020-05-08.
- ^ Ferri FF (2010). Ferri's differential diagnosis : a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders (ed. 2nd). Philadelphia, PA: Elsevier/Mosby. m/s. Chapter T. ISBN 978-0-323-07699-9.
- ^ a b "Tuberculosis vaccines and prevention of infection". Microbiology and Molecular Biology Reviews. 78 (4): 650–71. December 2014. doi:10.1128/MMBR.00021-14. PMC 4248657. PMID 25428938. Unknown parameter
|displayauthors=ignored (bantuan) - ^ a b Organization, World Health (2008). Implementing the WHO Stop TB Strategy: a handbook for national TB control programmes. Geneva: World Health Organization (WHO). m/s. 179. ISBN 978-92-4-154667-6.
- ^ a b Harris, Randall E. (2013). Epidemiology of chronic disease: global perspectives. Burlington, MA: Jones & Bartlett Learning. m/s. 682. ISBN 978-0-7637-8047-0.
- ^ a b c "Tuberculosis (TB)". World Health Organization (WHO). 16 February 2018. Dicapai pada 15 September 2018.
- ^ "Tuberculosis deaths rise for the first time in more than a decade due to the COVID-19 pandemic". www.who.int (dalam bahasa Inggeris). Diarkibkan daripada yang asal pada 16 October 2021. Dicapai pada 16 October 2021.
- ^ a b The Chambers Dictionary. New Delhi: Allied Chambers India Ltd. 1998. m/s. 352. ISBN 978-81-86062-25-8. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ a b c d e f Adkinson, N Franklin; Bennett, John E; Douglas, Robert Gordon; Mandell, Gerald L (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (ed. 7th). Philadelphia, PA: Churchill Livingstone/Elsevier. m/s. Chapter 250. ISBN 978-0-443-06839-3.
- ^ "Basic TB Facts". Centers for Disease Control and Prevention (CDC). 13 March 2012. Diarkibkan daripada yang asal pada 6 February 2016. Dicapai pada 11 February 2016.
- ^ a b Konstantinos A (2010). "Testing for tuberculosis". Australian Prescriber. 33 (1): 12–18. doi:10.18773/austprescr.2010.005.
- ^ a b "Tuberculosis". World Health Organization (WHO). 2002. Diarkibkan daripada yang asal pada 17 June 2013.
- ^ "Global Tuberculosis Report" (PDF). WHO. WHO. 2019. Dicapai pada 24 March 2020.
- ^ "Global tuberculosis report". World Health Organization (WHO). Dicapai pada 2017-11-09.
- ^ a b c d e f g h i j k l Kumar, Vinay; Robbins, Stanley L. (2007). Robbins Basic Pathology (ed. 8th). Philadelphia: Elsevier. ISBN 978-1-4160-2973-1. OCLC 69672074.
- ^ a b c d e f g h i j k l m n "Tuberculosis". Lancet. 378 (9785): 57–72. July 2011. doi:10.1016/S0140-6736(10)62173-3. PMID 21420161.
- ^ "Tuberculosis Symptoms". eMedicine Health. 15 January 2009. Diarkibkan daripada yang asal pada 16 May 2009.
- ^ a b c Gibson PG, Abramson M, Wood-Baker R, Volmink J, Hensley M, Costabel U, penyunting (2005). Evidence-Based Respiratory Medicine (ed. 1st). BMJ Books. m/s. 321. ISBN 978-0-7279-1605-1. Diarkibkan daripada yang asal pada 8 Disember 2015.
- ^ Behera D (2010). Textbook of Pulmonary Medicine (ed. 2nd). New Delhi: Jaypee Brothers Medical Publishers. m/s. 457. ISBN 978-81-8448-749-7. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Thoracic surgery for haemoptysis in the context of tuberculosis: what is the best management approach?". Journal of Thoracic Disease. 6 (3): 182–85. March 2014. doi:10.3978/j.issn.2072-1439.2013.12.25. PMC 3949181. PMID 24624281.
- ^ Jindal SK, penyunting (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. m/s. 549. ISBN 978-93-5025-073-0. Diarkibkan daripada yang asal pada 7 September 2015.
- ^ "Extrapulmonary tuberculosis: an overview". American Family Physician. 72 (9): 1761–68. November 2005. PMID 16300038.
- ^ a b Habermann, Thomas M; Ghosh, Amit (2008). Mayo Clinic internal medicine: concise textbook. Rochester, MN: Mayo Clinic Scientific Press. m/s. 789. ISBN 978-1-4200-6749-1. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ Southwick F (2007). "Chapter 4: Pulmonary Infections". Infectious Diseases: A Clinical Short Course, 2nd ed. McGraw-Hill Medical Publishing Division. m/s. 104, 313–14. ISBN 978-0-07-147722-2.
- ^ Jindal SK (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. m/s. 525. ISBN 978-93-5025-073-0. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Mycobacterial outer membranes: in search of proteins". Trends in Microbiology. 18 (3): 109–16. March 2010. doi:10.1016/j.tim.2009.12.005. PMC 2931330. PMID 20060722.
- ^ a b "Application of stains in clinical microbiology". Biotechnic & Histochemistry. 76 (3): 119–25. May 2001. doi:10.1080/714028138. PMID 11475314.
- ^ "Mycobacteria: bugs and bugbears (two steps forward and one step back)". Molecular Biotechnology. 13 (3): 191–200. December 1999. doi:10.1385/MB:13:3:191. PMID 10934532.
- ^ Medical Laboratory Science: Theory and Practice. New Delhi: Tata McGraw-Hill. 2000. m/s. 473. ISBN 978-0-07-463223-9. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Acid-Fast Stain Protocols". 21 August 2013. Diarkibkan daripada yang asal pada 1 October 2011. Dicapai pada 26 March 2016.
- ^ "Nontuberculous mycobacterial infections: comparison of the fluorescent auramine-O and Ziehl-Neelsen techniques in tissue diagnosis". Human Pathology. 15 (11): 1085–9. November 1984. doi:10.1016/S0046-8177(84)80253-1. PMID 6208117.
- ^ van Lettow M, Whalen C (2008). Semba RD, Bloem MW (penyunting). Nutrition and health in developing countries (ed. 2nd). Totowa, N.J.: Humana Press. m/s. 291. ISBN 978-1-934115-24-4. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "A novel pathogenic taxon of the Mycobacterium tuberculosis complex, Canetti: characterization of an exceptional isolate from Africa". International Journal of Systematic Bacteriology. 47 (4): 1236–45. October 1997. doi:10.1099/00207713-47-4-1236. PMID 9336935. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Mycobacterium africanum subtype II is associated with two distinct genotypes and is a major cause of human tuberculosis in Kampala, Uganda". Journal of Clinical Microbiology. 40 (9): 3398–405. September 2002. doi:10.1128/JCM.40.9.3398-3405.2002. PMC 130701. PMID 12202584. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Genetic biodiversity of Mycobacterium tuberculosis complex strains from patients with pulmonary tuberculosis in Cameroon". Journal of Clinical Microbiology. 41 (6): 2547–53. June 2003. doi:10.1128/JCM.41.6.2547-2553.2003. PMC 156567. PMID 12791879. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "The importance of Mycobacterium bovis as a zoonosis". Veterinary Microbiology. 112 (2–4): 339–45. February 2006. doi:10.1016/j.vetmic.2005.11.047. PMID 16387455.
- ^ Acton QA (2011). Mycobacterium Infections: New Insights for the Healthcare Professional. ScholarlyEditions. m/s. 1968. ISBN 978-1-4649-0122-5. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Mycobacterium canettii, the smooth variant of M. tuberculosis, isolated from a Swiss patient exposed in Africa". Emerging Infectious Diseases. 4 (4): 631–4. 1998. doi:10.3201/eid0404.980414. PMC 2640258. PMID 9866740.
- ^ "Pulmonary tuberculosis due to Mycobacterium microti: a study of six recent cases in France". Journal of Medical Microbiology. 59 (Pt 8): 984–989. August 2010. doi:10.1099/jmm.0.019372-0. PMID 20488936. Unknown parameter
|displayauthors=ignored (bantuan) - ^ American Thoracic Society (August 1997). "Diagnosis and treatment of disease caused by nontuberculous mycobacteria. This official statement of the American Thoracic Society was approved by the Board of Directors, March 1997. Medical Section of the American Lung Association". American Journal of Respiratory and Critical Care Medicine. 156 (2 Pt 2): S1–25. doi:10.1164/ajrccm.156.2.atsstatement. PMID 9279284.
- ^ "Characterization of infectious aerosols in health care facilities: an aid to effective engineering controls and preventive strategies". American Journal of Infection Control. 26 (4): 453–64. August 1998. doi:10.1016/S0196-6553(98)70046-X. PMC 7132666. PMID 9721404.
- ^ "Toward understanding the risk of secondary airborne infection: emission of respirable pathogens". Journal of Occupational and Environmental Hygiene. 2 (3): 143–54. March 2005. doi:10.1080/15459620590918466. PMC 7196697. PMID 15764538.
- ^ "Molecular epidemiology of tuberculosis in India: moving forward with a systems biology approach". Tuberculosis. 91 (5): 407–13. September 2011. doi:10.1016/j.tube.2011.03.006. PMID 21514230.
- ^ a b "Tuberculosis Fact sheet N°104". World Health Organization (WHO). November 2010. Diarkibkan daripada yang asal pada 4 October 2006. Dicapai pada 26 July 2011.
- ^ a b "Core Curriculum on Tuberculosis: What the Clinician Should Know" (PDF) (ed. 5th). Centers for Disease Control and Prevention (CDC), Division of Tuberculosis Elimination. 2011. m/s. 24. Diarkibkan (PDF) daripada yang asal pada 19 May 2012.
- ^ "Causes of Tuberculosis". Mayo Clinic. 21 December 2006. Diarkibkan daripada yang asal pada 18 October 2007. Dicapai pada 19 October 2007.
- ^ a b c d e Narasimhan, Padmanesan; Wood, James; MacIntyre, Chandini Raina; Mathai, Dilip (2013). "Risk Factors for Tuberculosis". Pulmonary Medicine. 2013: 828939. doi:10.1155/2013/828939. ISSN 2090-1836. PMC 3583136. PMID 23476764.
- ^ a b c "The sixteenth global report on tuberculosis" (PDF). World Health Organization (WHO). 2011. Diarkibkan daripada yang asal (PDF) pada 6 September 2012.
- ^ "Global tuberculosis control–surveillance, planning, financing WHO Report 2006". World Health Organization (WHO). Diarkibkan daripada yang asal pada 12 December 2006. Dicapai pada 13 October 2006.
- ^ "Tuberculosis in Africa – combating an HIV-driven crisis". The New England Journal of Medicine. 358 (11): 1089–92. March 2008. doi:10.1056/NEJMp0800809. PMID 18337598.
- ^ "Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances". Clinical Infectious Diseases. 45 (4): 436–38. August 2007. doi:10.1086/519939. PMC 2900315. PMID 17638190.
- ^ "Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society". MMWR. Recommendations and Reports. 49 (RR-6): 1–51. June 2000. PMID 10881762. Diarkibkan daripada yang asal pada 17 December 2004.
- ^ "Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD". The European Respiratory Journal. 35 (1): 27–33. January 2010. doi:10.1183/09031936.00072909. PMC 5454527. PMID 20044459.
These analyses indicate that smokers are almost twice as likely to be infected with TB and to progress to active disease (RR of about 1.5 for latent TB infection (LTBI) and RR of ∼2.0 for TB disease). Smokers are also twice as likely to die from TB (RR of about 2.0 for TB mortality), but data are difficult to interpret because of heterogeneity in the results across studies.
Unknown parameter|displayauthors=ignored (bantuan) - ^ "TB Risk Factors | Basic TB Facts | TB | CDC". www.cdc.gov (dalam bahasa Inggeris). 2020-05-26. Dicapai pada 2020-08-25.
- ^ "Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis". Tuberculosis. 90 (2): 71–83. March 2010. doi:10.1016/j.tube.2010.02.002. PMID 20206579.
- ^ a b Skolnik, Richard (2011). Global health 101 (ed. 2nd). Burlington, MA: Jones & Bartlett Learning. m/s. 253. ISBN 978-0-7637-9751-5.
- ^ Mainous III, Arch G.; Pomeroy, Claire (2009). Management of antimicrobials in infectious diseases: impact of antibiotic resistance (ed. 2nd rev.). Totowa, NJ: Humana Press. m/s. 74. ISBN 978-1-60327-238-4. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Interaction of pathogenic mycobacteria with the host immune system". Current Opinion in Microbiology. 9 (1): 76–85. February 2006. doi:10.1016/j.mib.2005.12.014. PMID 16406837.
- ^ "Mycobacterium tuberculosis". Frontiers in Microbiology. 8: 2284. 2017. doi:10.3389/fmicb.2017.02284. PMC 5703847. PMID 29218036.
- ^ Khan (2011). Essence of Paediatrics. Elsevier India. m/s. 401. ISBN 978-81-312-2804-3. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Dendritic cells and Mycobacterium tuberculosis: which is the Trojan horse?". Pathologie-Biologie. 53 (1): 35–40. February 2005. doi:10.1016/j.patbio.2004.01.004. PMID 15620608.
- ^ "Tuberculous dilated cardiomyopathy: an under-recognized entity?". BMC Infectious Diseases. 5 (1): 29. April 2005. doi:10.1186/1471-2334-5-29. PMC 1090580. PMID 15857515.
- ^ Good, John Mason; Cooper, Samuel; Doane, Augustus Sidney (1835). The Study of Medicine. Harper. m/s. 32. Diarkibkan daripada yang asal pada 10 Ogos 2016.
- ^ a b c Grosset J (March 2003). "Mycobacterium tuberculosis in the extracellular compartment: an underestimated adversary". Antimicrobial Agents and Chemotherapy. 47 (3): 833–36. doi:10.1128/AAC.47.3.833-836.2003. PMC 149338. PMID 12604509.
- ^ "Immunology of tuberculosis". Mediterranean Journal of Hematology and Infectious Diseases. 6 (1): e2014027. 2014. doi:10.4084/MJHID.2014.027. PMC 4010607. PMID 24804000.
- ^ Crowley, Leonard V. (2010). An introduction to human disease: pathology and pathophysiology correlations (ed. 8th). Sudbury, MA: Jones and Bartlett. m/s. 374. ISBN 978-0-7637-6591-0. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ Anthony, Harries (2005). TB/HIV a Clinical Manual (ed. 2nd). Geneva: World Health Organization (WHO). m/s. 75. ISBN 978-92-4-154634-8. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Acute forms of tuberculosis in adults". The American Journal of Medicine. 122 (1): 12–17. January 2009. doi:10.1016/j.amjmed.2008.09.018. PMID 19114163.
- ^ a b "[Diagnostic tools in tuberculosis]". Acta Medica Portuguesa. 24 (1): 145–54. 2011. PMID 21672452.
- ^ a b "In the clinic. Tuberculosis". Annals of Internal Medicine. 150 (11): ITC61-614, quiz ITV616. June 2009. doi:10.7326/0003-4819-150-11-200906020-01006. PMID 19487708.
- ^ "Interferon-γ release assays for active pulmonary tuberculosis diagnosis in adults in low- and middle-income countries: systematic review and meta-analysis". The Journal of Infectious Diseases. 204 Suppl 4 (suppl_4): S1120-9. November 2011. doi:10.1093/infdis/jir410. PMC 3192542. PMID 21996694.
- ^ "Interferon-γ release assays for the diagnosis of active tuberculosis: a systematic review and meta-analysis". The European Respiratory Journal. 37 (1): 100–11. January 2011. doi:10.1183/09031936.00114810. PMID 20847080. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Interferon-gamma release assays for the diagnosis of active tuberculosis in HIV-infected patients: a systematic review and meta-analysis". PLOS ONE. 6 (11): e26827. 2011. Bibcode:2011PLoSO...626827C. doi:10.1371/journal.pone.0026827. PMC 3206065. PMID 22069472. Unknown parameter
|displayauthors=ignored (bantuan) - ^ Diseases, Special Programme for Research & Training in Tropical (2006). Diagnostics for tuberculosis: global demand and market potential. Geneva: World Health Organization (WHO). m/s. 36. ISBN 978-92-4-156330-7. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Commercial serological tests for the diagnosis of active pulmonary and extrapulmonary tuberculosis: an updated systematic review and meta-analysis". PLOS Medicine. 8 (8): e1001062. August 2011. doi:10.1371/journal.pmed.1001062. PMC 3153457. PMID 21857806. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Diagnosis of latent Mycobacterium tuberculosis infection: is the demise of the Mantoux test imminent?". Expert Review of Anti-Infective Therapy. 3 (6): 981–93. December 2005. doi:10.1586/14787210.3.6.981. PMID 16307510.
- ^ "Systematic review: T-cell-based assays for the diagnosis of latent tuberculosis infection: an update". Annals of Internal Medicine. 149 (3): 177–84. August 2008. doi:10.7326/0003-4819-149-3-200808050-00241. PMC 2951987. PMID 18593687.
- ^ Jindal SK, penyunting (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. m/s. 544. ISBN 978-93-5025-073-0. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Rational use of immunodiagnostic tools for tuberculosis infection: guidelines and cost effectiveness studies". The New Microbiologica. 33 (2): 93–107. April 2010. PMID 20518271.
- ^ "Screening for Latent Tuberculosis Infection in Adults: US Preventive Services Task Force Recommendation Statement". JAMA. 316 (9): 962–9. September 2016. doi:10.1001/jama.2016.11046. PMID 27599331. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Testing Healthcare Workers for Latent Tuberculosis: Is It Evidence Based, Bio-Plausible, Both, Or Neither?". The American Journal of Medicine. 132 (11): 1260–1261. November 2019. doi:10.1016/j.amjmed.2019.03.017. PMID 30946831.
- ^ "Tuberculosis Screening, Testing, and Treatment of U.S. Health Care Personnel: Recommendations from the National Tuberculosis Controllers Association and CDC, 2019". MMWR. Morbidity and Mortality Weekly Report. 68 (19): 439–443. May 2019. doi:10.15585/mmwr.mm6819a3. PMC 6522077. PMID 31099768. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Tuberculosis vaccines: beyond bacille Calmette-Guerin". Philosophical Transactions of the Royal Society of London. Series B, Biological Sciences. 366 (1579): 2782–89. October 2011. doi:10.1098/rstb.2011.0097. PMC 3146779. PMID 21893541.
- ^ "Effect of BCG vaccination against Mycobacterium tuberculosis infection in children: systematic review and meta-analysis". BMJ. 349: g4643. August 2014. doi:10.1136/bmj.g4643. PMC 4122754. PMID 25097193. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Vaccine and Immunizations: TB Vaccine (BCG)". Centers for Disease Control and Prevention. 2011. Diarkibkan daripada yang asal pada 17 November 2011. Dicapai pada 26 July 2011.
- ^ "BCG Vaccine Usage in Canada – Current and Historical". Public Health Agency of Canada. September 2010. Diarkibkan daripada yang asal pada 30 March 2012. Dicapai pada 30 December 2011.
- ^ "Does BCG have a role in tuberculosis control and prevention in the United Kingdom?". Archives of Disease in Childhood. 91 (6): 529–31. June 2006. doi:10.1136/adc.2005.085043. PMC 2082765. PMID 16714729.
- ^ "MVA85A vaccine to enhance BCG for preventing tuberculosis". The Cochrane Database of Systematic Reviews. 4: CD012915. April 2019. doi:10.1002/14651858.CD012915.pub2. PMC 6488980. PMID 31038197.
- ^ "The Global Plan to Stop TB". World Health Organization (WHO). 2011. Diarkibkan daripada yang asal pada 12 June 2011. Dicapai pada 13 June 2011.
- ^ Warrell, D A; Cox, Timothy M; Firth, John D; Benz, Edward J (2005). Sections 1–10 (ed. 4. ed., paperback). Oxford [u.a.]: Oxford Univ. Press. m/s. 560. ISBN 978-0-19-857014-1. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Drugs for preventing tuberculosis in people at risk of multiple-drug-resistant pulmonary tuberculosis". The Cochrane Database of Systematic Reviews (2): CD005435. April 2006. doi:10.1002/14651858.CD005435.pub2. PMC 6532726. PMID 16625639.
- ^ "The envelope of mycobacteria". Annual Review of Biochemistry. 64: 29–63. 1995. doi:10.1146/annurev.bi.64.070195.000333. PMID 7574484.
- ^ "Rifabutin for treating pulmonary tuberculosis". The Cochrane Database of Systematic Reviews (4): CD005159. October 2007. doi:10.1002/14651858.CD005159.pub2. PMC 6532710. PMID 17943842.
- ^ a b Latent tuberculosis infection. World Health Organization (WHO). 2018. m/s. 23. ISBN 978-92-4-155023-9.
- ^ "Update of Recommendations for Use of Once-Weekly Isoniazid-Rifapentine Regimen to Treat Latent Mycobacterium tuberculosis Infection". MMWR. Morbidity and Mortality Weekly Report. 67 (25): 723–726. June 2018. doi:10.15585/mmwr.mm6725a5. PMC 6023184. PMID 29953429. Unknown parameter
|displayauthors=ignored (bantuan) - ^ a b "Guidelines for the Treatment of Latent Tuberculosis Infection: Recommendations from the National Tuberculosis Controllers Association and CDC, 2020". MMWR. Recommendations and Reports (dalam bahasa Inggeris). 69 (1): 1–11. February 2020. doi:10.15585/mmwr.rr6901a1. PMC 7041302. PMID 32053584. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Isoniazid-Rifapentine for Latent Tuberculosis Infection: A Systematic Review and Meta-analysis". American Journal of Preventive Medicine. 55 (2): 244–252. August 2018. doi:10.1016/j.amepre.2018.04.030. PMC 6097523. PMID 29910114.
- ^ "Recent developments in treatment of latent tuberculosis infection". The Indian Journal of Medical Research. 133 (3): 257–66. March 2011. PMC 3103149. PMID 21441678.
- ^ "Patient education and counselling for promoting adherence to treatment for tuberculosis". The Cochrane Database of Systematic Reviews (5): CD006591. May 2012. doi:10.1002/14651858.CD006591.pub2. PMC 6532681. PMID 22592714.
- ^ "Regimens of less than six months for treating tuberculosis". The Cochrane Database of Systematic Reviews (2): CD001362. 1999-10-25. doi:10.1002/14651858.CD001362. PMC 6532732. PMID 10796641.
- ^ "Shortened treatment regimens versus the standard regimen for drug-sensitive pulmonary tuberculosis". The Cochrane Database of Systematic Reviews. 12: CD012918. December 2019. doi:10.1002/14651858.CD012918.pub2. PMC 6953336. PMID 31828771.
- ^ Mainous III AB (2010). Management of Antimicrobials in Infectious Diseases: Impact of Antibiotic Resistance. Totowa, NJ: Humana Press. m/s. 69. ISBN 978-1-60327-238-4. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ a b Karumbi J, Garner P (May 2015). "Directly observed therapy for treating tuberculosis". The Cochrane Database of Systematic Reviews (5): CD003343. doi:10.1002/14651858.CD003343.pub4. PMC 4460720. PMID 26022367.
- ^ "Reminder systems to improve patient adherence to tuberculosis clinic appointments for diagnosis and treatment". The Cochrane Database of Systematic Reviews (11): CD006594. November 2014. doi:10.1002/14651858.CD006594.pub3. PMC 4448217. PMID 25403701.
- ^ "Fully intermittent dosing with drugs for treating tuberculosis in adults". The Cochrane Database of Systematic Reviews (4): CD000970. 2001-10-23. doi:10.1002/14651858.CD000970. PMC 6532565. PMID 11687088.
- ^ "Intermittent versus daily therapy for treating tuberculosis in children". The Cochrane Database of Systematic Reviews (1): CD007953. January 2014. doi:10.1002/14651858.CD007953.pub2. PMC 6532685. PMID 24470141.
- ^ "Drug-resistant tuberculosis: etiology, management and prevention". Seminars in Respiratory Infections. 9 (2): 104–12. June 1994. PMID 7973169.
- ^ Centers for Disease Control and Prevention (CDC) (March 2006). "Emergence of Mycobacterium tuberculosis with extensive resistance to second-line drugs--worldwide, 2000-2004". MMWR. Morbidity and Mortality Weekly Report. 55 (11): 301–5. PMID 16557213. Diarkibkan daripada yang asal pada 22 May 2017.
- ^ McKenna, Maryn (12 January 2012). "Totally Resistant TB: Earliest Cases in Italy". Wired. Diarkibkan daripada yang asal pada 14 January 2012. Dicapai pada 12 January 2012.
- ^ "First tuberculosis cases in Italy resistant to all tested drugs". Euro Surveillance. 12 (5): E070517.1. May 2007. doi:10.2807/esw.12.20.03194-en. PMID 17868596.
- ^ "Totally Drug-Resistant TB: a WHO consultation on the diagnostic definition and treatment options" (PDF). World Health Organization (WHO). Diarkibkan (PDF) daripada yang asal pada 21 October 2016. Dicapai pada 25 March 2016.
- ^ a b c d e f g h i "Ancient enemy, modern imperative – A time for greater action against tuberculosis". Economist Intelligence Unit. 30 June 2014. Diarkibkan daripada yang asal pada 31 July 2014. Dicapai pada 1 August 2014. Cite journal requires
|journal=(bantuan) - ^ "Emergence of new forms of totally drug-resistant tuberculosis bacilli: super extensively drug-resistant tuberculosis or totally drug-resistant strains in iran". Chest. 136 (2): 420–425. August 2009. doi:10.1378/chest.08-2427. PMID 19349380.
- ^ "Provisional CDC Guidelines for the Use and Safety Monitoring of Bedaquiline Fumarate (Sirturo) for the Treatment of Multidrug-Resistant Tuberculosis". Diarkibkan daripada yang asal pada 4 January 2014.
- ^ "Linezolid for drug-resistant pulmonary tuberculosis". The Cochrane Database of Systematic Reviews. 3: CD012836. March 2019. doi:10.1002/14651858.CD012836.pub2. PMC 6426281. PMID 30893466.
- ^ "® MTBDRsl assay for resistance to second-line anti-tuberculosis drugs". The Cochrane Database of Systematic Reviews. 9: CD010705. September 2016. doi:10.1002/14651858.CD010705.pub3. PMC 5034505. PMID 27605387.
- ^ "WHO Disease and injury country estimates". World Health Organization (WHO). 2004. Diarkibkan daripada yang asal pada 11 November 2009. Dicapai pada 11 November 2009.
- ^ "Recurrence in tuberculosis: relapse or reinfection?". The Lancet. Infectious Diseases. 3 (5): 282–7. May 2003. doi:10.1016/S1473-3099(03)00607-8. PMID 12726976.
- ^ "Prediction of the tuberculosis reinfection proportion from the local incidence". The Journal of Infectious Diseases. 196 (2): 281–8. July 2007. doi:10.1086/518898. PMID 17570116.
- ^ "1.4 Prognosis - Tuberculosis". medicalguidelines.msf.org. Dicapai pada 2020-08-25.
- ^ "Fact Sheets: The Difference Between Latent TB Infection and Active TB Disease". Centers for Disease Control and Prevention (CDC). 20 June 2011. Diarkibkan daripada yang asal pada 4 August 2011. Dicapai pada 26 July 2011.
- ^ "Global tuberculosis report 2013". World Health Organization (WHO). 2013. Diarkibkan daripada yang asal pada 12 December 2006.
- ^ Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, dll. (December 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. hdl:10536/DRO/DU:30050819. PMID 23245604. S2CID 1541253.
- ^ a b c "Global Tuberculosis Control 2011" (PDF). World Health Organization (WHO). Diarkibkan daripada yang asal (PDF) pada 17 Jun 2012. Dicapai pada 15 April 2012. Ralat petik: Tag
<ref>tidak sah, nama "WHO2011Control" digunakan secara berulang dengan kandungan yang berbeza - ^ "Tuberculosis". WHO. 24 March 2020. Dicapai pada 31 May 2020.
- ^ "Seasonality of tuberculosis: the reverse of other respiratory diseases in the UK". Thorax. 51: 944–946. 1996. doi:10.1136/thx.51.9.944. PMC 472621. PMID 8984709.
- ^ "Reciprocal seasonal variation in vitamin D status and tuberculosis notifications in Cape Town, South Africa". Proc Natl Acad Sci U S A. 108: 19013–19017. 2011. doi:10.1073/pnas.1111825108. PMC 3223428. PMID 22025704. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Seasonality of tuberculosis in New York City, 1990–2007". Int J Tuberc Lung Dis. 16: 32–37. 2012. doi:10.5588/ijtld.11.0145.
- ^ "Tuberculosis seasonality in the Netherlands differs between natives and non-natives: a role for vitamin D deficiency?". Int J Tuberc Lung Dis. 16: 639–644. 2012. doi:10.5588/ijtld.11.0680.
- ^ Koh GCKW; Hawthorne G; Turner AM; Kunst H; Dedicoat M (2013). "Tuberculosis incidence correlates with sunshine: an ecological 28-year time series study". PLoS ONE. 8: e57752. doi:10.1371/journal.pone.0057752. PMC 3590299. PMID 23483924.
- ^ Kuddus, Md Abdul; McBryde, Emma; Adegboye, Oyelola A. "Delay effect and burden of weather-related tuberculosis cases in Rajshahi province, Bangladesh, 2007–2012". Dicapai pada 2020-09-19.
- ^ "Tuberculosis: disease of the past, disease of the present". Journal of PeriAnesthesia Nursing. 11 (4): 240–45. August 1996. doi:10.1016/S1089-9472(96)80023-2. PMID 8964016.
- ^ "Global Tuberculosis Control Report, 2006 – Annex 1 Profiles of high-burden countries" (PDF). World Health Organization (WHO). Diarkibkan daripada yang asal (PDF) pada 26 July 2009. Dicapai pada 13 October 2006.
- ^ "2005 Surveillance Slide Set". Centers for Disease Control and Prevention. 12 September 2006. Diarkibkan daripada yang asal pada 23 November 2006. Dicapai pada 13 October 2006.
- ^ "Tuberculosis: 13. Control of the disease among aboriginal people in Canada". Canadian Medical Association Journal. 162 (3): 351–55. February 2000. PMC 1231016. PMID 10693593.
- ^ Quah, Stella R.; Carrin, Guy; Buse, Kent; Heggenhougen, Kristian (2009). Health Systems Policy, Finance, and Organization. Boston: Academic Press. m/s. 424. ISBN 978-0-12-375087-7. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ Medical Research Council.Origins of the MRC. Diarkibkan 2008-04-11 di Wayback Machine Accessed 7 October 2006.
- ^ Vladimir M. Shkolnikov and France Meslé. The Russian Epidemiological Crisis as Mirrored by Mortality Trends, Table 4.11, The RAND Corporation.
- ^ Global Tuberculosis Control, World Health Organization, 2011.
- ^ "WHO global tuberculosis report 2016. Annex 2. Country profiles: Russian Federation". Diarkibkan daripada yang asal pada 2017-07-14. Dicapai pada 2020-12-07.
- ^ a b c "Global Tuberculosis Report 2018" (PDF). Dicapai pada 2019-09-27.
- ^ "WHO Global tuberculosis report 2016: India". Diarkibkan daripada yang asal pada 2018-02-06. Dicapai pada 2020-12-07.
- ^ "Govt revisits strategy to combat tuberculosis". Daily News and Analysis. 8 Apr 2017.
- ^ Mahla, RS; dll. (2021). "Prevalence of drug-resistant tuberculosis in South Africa". Tuberculosis. 18 (8): 836. doi:10.1016/S1473-3099(18)30401-8. PMID 30064674.
- ^ Birn, Anne-Emanuelle (2009). Textbook of International Health: Global Health in a Dynamic World. m/s. 261. ISBN 978-0-19-988521-3. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "CDC Surveillance Slides 2012 – TB". Centers for Disease Control and Prevention. 2018-10-24. Diarkibkan daripada yang asal pada 9 November 2013. Dicapai pada 17 September 2017.
- ^ "Rural outbreaks of Mycobacterium tuberculosis in a Canadian province". Abstr Intersci Conf Antimicrob Agents Chemother. 38: 555. 1998. abstract no. L-27. Diarkibkan daripada yang asal pada 2011-11-18.
- ^ "Tuberculosis incidence (per 100,000 people)". Our World in Data. Dicapai pada 7 March 2020.
- ^ "Tuberculosis deaths by region". Our World in Data. Dicapai pada 7 March 2020.
- ^ "Mycobacterium tuberculosis complex DNA from an extinct bison dated 17,000 years before the present". Clinical Infectious Diseases. 33 (3): 305–11. August 2001. doi:10.1086/321886. PMID 11438894. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "The origin of human pathogens: evaluating the role of agriculture and domestic animals in the evolution of human disease". Biological Reviews of the Cambridge Philosophical Society. 81 (3): 369–82. August 2006. doi:10.1017/S1464793106007020. PMID 16672105.
- ^ "The past and future of tuberculosis research". PLOS Pathogens. 5 (10): e1000600. October 2009. doi:10.1371/journal.ppat.1000600. PMC 2745564. PMID 19855821.
- ^ "Characterization of Mycobacterium tuberculosis complex DNAs from Egyptian mummies by spoligotyping". Journal of Clinical Microbiology. 41 (1): 359–67. January 2003. doi:10.1128/JCM.41.1.359-367.2003. PMC 149558. PMID 12517873. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Detection of mycobacterial DNA in Andean mummies". Journal of Clinical Microbiology. 40 (12): 4738–40. December 2002. doi:10.1128/JCM.40.12.4738-4740.2002. PMC 154635. PMID 12454182.
- ^ "Brief communication: bioarcheological and biocultural evidence for the New England vampire folk belief" (PDF). American Journal of Physical Anthropology. 94 (2): 269–74. June 1994. doi:10.1002/ajpa.1330940210. PMID 8085617. Diarkibkan daripada yang asal (PDF) pada 18 February 2017.
- ^ Léon Charles Albert Calmette di Who Named It?
- ^ "Richard Morton (1637-1698)". Medical History. 14 (2): 166–74. April 1970. doi:10.1017/S0025727300015350. PMC 1034037. PMID 4914685.
- ^ Laennec, R.T.H. (1819). De l'auscultation médiate … (dalam bahasa French). vol. 1. Paris, France: J.-A. Brosson et J.-S Chaudé. m/s. 20.
|volume=has extra text (bantuan)CS1 maint: unrecognized language (link) From p. 20: "L'existence des tubercules dans le poumon est la cause et constitue le charactère anatomique propre de la phthisie pulmonaire (a). (a) … l'effet dont cette maladie tire son nom, c'est-à-dire, la consumption." (The existence of tubercles in the lung is the cause and constitutes the unique anatomical characteristic of pulmonary tuberculosis (a). (a) … the effect from which this malady [pulmonary tuberculosis] takes its name, that is, consumption.) - ^ Schönlein, J.L. (1832). Allgemeine und specielle Pathologie und Therapie [General and Special Pathology and Therapy] (dalam bahasa German). vol. 3. Würzburg, (Germany): C. Etlinger. m/s. 103.
|volume=has extra text (bantuan)CS1 maint: unrecognized language (link) - ^ The word "tuberculosis" first appeared in Schönlein's clinical notes in 1829. See: Jay, S. J.; Kırbıyık, U.; Woods, J. R.; Steele, G. A.; Hoyt, G. R.; Schwengber, R. B.; Gupta, P. (2018). "Modern theory of tuberculosis: culturomic analysis of its historical origin in Europe and North America". International Journal of Tuberculosis and Lung Disease. 22 (11): 1249–1257. See especially Appendix, p. iii.
- ^ Kentucky: Mammoth Cave long on history. Diarkibkan 13 Ogos 2006 di Wayback Machine CNN. 27 February 2004. Accessed 8 October 2006.
- ^ a b "The key to the sanatoria". Journal of the Royal Society of Medicine. 94 (8): 413–17. August 2001. doi:10.1177/014107680109400813. PMC 1281640. PMID 11461990.
- ^ Villemin, J.A. (1865). "Cause et nature de la tuberculose" [Cause and nature of tuberculosis]. Bulletin de l'Académie Impériale de Médecine (dalam bahasa French). 31: 211–216.CS1 maint: unrecognized language (link)
- ^ Burdon-Sanderson, John Scott. (1870) "Introductory Report on the Intimate Pathology of Contagion." Appendix to: Twelfth Report to the Lords of Her Majesty's Most Honourable Privy Council of the Medical Officer of the Privy Council [for the year 1869], Parliamentary Papers (1870), vol. 38, 229-256.
- ^ "History: World TB Day". Centers for Disease Control and Prevention (CDC). 12 December 2016. Diarkibkan daripada yang asal pada 7 December 2018. Dicapai pada 23 March 2019.
- ^ Nobel Foundation. The Nobel Prize in Physiology or Medicine 1905. Diarkibkan 10 Disember 2006 di Wayback Machine Accessed 7 October 2006.
- ^ "To stamp out 'so terrible a malady': bovine tuberculosis and tuberculin testing in Britain, 1890–1939". Medical History. 48 (1): 29–48. January 2004. doi:10.1017/S0025727300007043. PMC 546294. PMID 14968644.
- ^ "The 'experimental stable' of the BCG vaccine: safety, efficacy, proof, and standards, 1921–1933". Studies in History and Philosophy of Biological and Biomedical Sciences. 36 (4): 696–721. December 2005. doi:10.1016/j.shpsc.2005.09.003. PMID 16337557.
- ^ "The International Tuberculosis Campaign: a pioneering venture in mass vaccination and research". Clinical Infectious Diseases. 19 (3): 528–40. September 1994. doi:10.1093/clinids/19.3.528. PMID 7811874.
- ^ Hannaway, Caroline (2008). Biomedicine in the twentieth century: practices, policies, and politics. Amsterdam: IOS Press. m/s. 233. ISBN 978-1-58603-832-8. Diarkibkan daripada yang asal pada 7 September 2015.
- ^ Bloom, Barry R. (1994). Tuberculosis: pathogenesis, protection, and control. Washington, DC: ASM Press. ISBN 978-1-55581-072-6.
- ^ Persson, Sheryl (2010). Smallpox, Syphilis and Salvation: Medical Breakthroughs That Changed the World. ReadHowYouWant.com. m/s. 141. ISBN 978-1-4587-6712-7. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ Shields, Thomas (2009). General thoracic surgery (ed. 7th). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. m/s. 792. ISBN 978-0-7817-7982-1. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Recent advances in the medical and surgical treatment of multi-drug resistant tuberculosis". Current Opinion in Pulmonary Medicine. 12 (3): 179–85. May 2006. doi:10.1097/01.mcp.0000219266.27439.52. PMID 16582672.
- ^ "Frequently asked questions about TB and HIV". World Health Organization (WHO). Diarkibkan daripada yang asal pada 8 August 2011. Dicapai pada 15 April 2012.
- ^ a b Lawlor, Clark. "Katherine Byrne, Tuberculosis and the Victorian Literary Imagination". British Society for Literature and Science. Dicapai pada 11 June 2017.
- ^ "Hippocrates 3.16 Classics, MIT". Diarkibkan daripada yang asal pada 11 February 2005. Dicapai pada 15 December 2015.CS1 maint: unfit URL (link)
- ^ Caldwell, Mark (1988). The Last Crusade. New York: Macmillan. m/s. 21. ISBN 978-0-689-11810-4.
- ^ Bunyan, John (1808). The Life and Death of Mr. Badman. London: W. Nicholson. m/s. 244. Dicapai pada 28 September 2016 – melalui Internet Archive.
captain.
- ^ Byrne, Katherine (2011). Tuberculosis and the Victorian Literary Imagination. Cambridge University Press. ISBN 978-1-107-67280-2.
- ^ "About Chopin's illness". Icons of Europe. Dicapai pada 11 June 2017.
- ^ "A literary approach to tuberculosis: lessons learned from Anton Chekhov, Franz Kafka, and Katherine Mansfield". International Journal of Infectious Diseases. 56: 283–85. March 2017. doi:10.1016/j.ijid.2016.12.012. PMID 27993687.
- ^ Rogal, Samuel J. (1997). A William Somerset Maugham Encyclopedia. Greenwood Publishing. m/s. 245. ISBN 978-0-313-29916-2.
- ^ Eschner, Kat. "George Orwell Wrote '1984' While Dying of Tuberculosis". Smithsonian. Dicapai pada 25 March 2019.
- ^ "Tuberculosis (whole issue)". Journal of the American Medical Association. 293 (22): cover. 8 June 2005.
- ^ Lemlein, Rhoda F. (1981). "Influence of Tuberculosis on the Work of Visual Artists: Several Prominent Examples". Leonardo. 14 (2): 114–11. doi:10.2307/1574402. JSTOR 1574402.
- ^ Wilsey, Ashley M. (May 2012). 'Half in Love with Easeful Death:' Tuberculosis in Literature (Tesis). Pacific University. Diarkibkan daripada yang asal pada 2017-10-11. Dicapai pada 2020-12-07.
- ^ a b "At the deathbed of consumptive art". Emerging Infectious Diseases. 8 (11): 1353–8. November 2002. doi:10.3201/eid0811.020549. PMC 2738548. PMID 12463180.
- ^ "Pulmonary Tuberculosis/In Literature and Art". McMaster University History of Diseases. Dicapai pada 9 June 2017.
- ^ Thomson, Graeme (1 June 2016). "Van Morrison – 10 of the best". The Guardian.
- ^ "Tuberculosis Throughout History: The Arts" (PDF). United States Agency for International Development (USAID). Dicapai pada 12 June 2017.
- ^ Corliss, Richard (22 December 2008). "Top 10 Worst Christmas Movies". Time.
'If you don't cry when Bing Crosby tells Ingrid Bergman she has tuberculosis', Joseph McBride wrote in 1973, 'I never want to meet you, and that's that.'
- ^ a b "Public–Private Partnership Announces Immediate 40 Percent Cost Reduction for Rapid TB Test" (PDF). World Health Organization (WHO). 6 Ogos 2012. Diarkibkan (PDF) daripada yang asal pada 29 Oktober 2013.
- ^ "Xpert® MTB/RIF assay: development, evaluation and implementation of a new rapid molecular diagnostic for tuberculosis and rifampicin resistance". Future Microbiology. 6 (9): 1067–82. September 2011. doi:10.2217/fmb.11.84. PMC 3252681. PMID 21958145.
- ^ "WHO says Cepheid rapid test will transform TB care". Reuters. 8 December 2010. Diarkibkan daripada yang asal pada 11 December 2010.
- ^ STOPTB (5 April 2013). "The Stop TB Partnership, which operates through a secretariat hosted by the World Health Organization (WHO) in Geneva, Switzerland" (PDF). Diarkibkan (PDF) daripada yang asal pada 24 January 2014.
- ^ "What research is needed to stop TB? Introducing the TB Research Movement". PLOS Medicine. 8 (11): e1001135. November 2011. doi:10.1371/journal.pmed.1001135. PMC 3226454. PMID 22140369.
- ^ "Tuberculosis Prescription Practices in Private And Public Sector in India". NJIRM. 4 (2): 71–78. 2013. Diarkibkan daripada yang asal pada 10 May 2013.
- ^ "Mismanagement of tuberculosis in India: Causes, consequences, and the way forward". Hypothesis. 9 (1): e7. 2011. doi:10.5779/hypothesis.v9i1.214.
- ^ "Changes in the management of tuberculosis". Indian Journal of Pediatrics. 76 (7): 739–42. July 2009. doi:10.1007/s12098-009-0164-4. PMID 19693453.
- ^ "Active case finding in contacts of people with tuberculosis". The Cochrane Database of Systematic Reviews (9): CD008477. September 2011. doi:10.1002/14651858.CD008477.pub2. PMC 6532613. PMID 21901723.
- ^ "Interventions to increase tuberculosis case detection at primary healthcare or community-level services". The Cochrane Database of Systematic Reviews. 11: CD011432. November 2017. doi:10.1002/14651858.CD011432.pub2. PMC 5721626. PMID 29182800.
- ^ "Contact tracing strategies in household and congregate environments to identify cases of tuberculosis in low- and moderate-incidence populations". The Cochrane Database of Systematic Reviews. 8: CD013077. August 2019. doi:10.1002/14651858.CD013077.pub2. PMC 6713498. PMID 31461540.
- ^ a b c "Tuberculosis and stigmatization: pathways and interventions". Public Health Reports. 125 Suppl 4 (4_suppl): 34–42. Jul–Aug 2010. doi:10.1177/00333549101250S407. PMC 2882973. PMID 20626191.
- ^ "Social, Historical and Cultural Dimensions of Tuberculosis". Journal of Biosocial Science. 48 (2): 206–32. March 2016. doi:10.1017/S0021932015000115. PMID 25997539.
- ^ "New tuberculosis vaccines". Enfermedades Infecciosas y Microbiologia Clinica. 29 Suppl 1: 57–62. March 2011. doi:10.1016/S0213-005X(11)70019-2. PMID 21420568.
- ^ "Tuberculosis vaccines: Opportunities and challenges". Respirology. 23 (4): 359–368. April 2018. doi:10.1111/resp.13245. PMID 29341430.
- ^ "Early clinical trials with a new tuberculosis vaccine, MVA85A, in tuberculosis-endemic countries: issues in study design". The Lancet. Infectious Diseases. 6 (8): 522–8. August 2006. doi:10.1016/S1473-3099(06)70552-7. PMID 16870530. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Future vaccination strategies against tuberculosis: thinking outside the box". Immunity. 33 (4): 567–77. October 2010. doi:10.1016/j.immuni.2010.09.015. PMID 21029966.
- ^ "Stimulating Industrial R&D for Neglected Infectious Diseases: Economic Perspectives" (PDF). Bulletin of the World Health Organization. 79 (8): 693–801. 2001. Diarkibkan daripada yang asal (PDF) pada 26 September 2007.
- ^ "Advance Market Commitments: A Policy to Stimulate Investment in Vaccines for Neglected Diseases". The Economists' Voice. 3 (3). 2006. doi:10.2202/1553-3832.1144. Diarkibkan daripada yang asal pada 5 November 2006.
- ^ Department of Economic and Social Affairs (2009). Achieving the global public health agenda: dialogues at the Economic and Social Council. New York: United Nations. m/s. 103. ISBN 978-92-1-104596-3. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ Jong, Elaine C; Zuckerman, Jane N (2010). Travelers' vaccines (ed. 2nd). Shelton, CT: People's Medical Publishing House. m/s. 319. ISBN 978-1-60795-045-5. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ Bill and Melinda Gates Foundation Announcement (12 February 2004). "Gates Foundation Commits $82.9 Million to Develop New Tuberculosis Vaccines". Diarkibkan daripada yang asal pada 10 October 2009.
- ^ Nightingale, Katherine (19 September 2007). "Gates foundation gives US$280 million to fight TB". Diarkibkan daripada yang asal pada 1 December 2008.
- ^ "Advancing the development of tuberculosis therapy". Nature Reviews. Drug Discovery. 11 (3): 171–2. March 2012. doi:10.1038/nrd3694. PMID 22378254.
- ^ "J&J Sirturo Wins FDA Approval to Treat Drug-Resistant TB". Bloomberg News. 31 December 2012. Diarkibkan daripada yang asal pada 4 January 2013. Dicapai pada 1 January 2013.
- ^ "Approval of a tuberculosis drug based on a paradoxical surrogate measure". JAMA. 309 (13): 1349–50. April 2013. doi:10.1001/jama.2013.623. PMID 23430122.
- ^ US Food and Drug Administration. "Briefing Package: NDA 204–384: Sirturo" (PDF). Diarkibkan (PDF) daripada yang asal pada 4 January 2014.
- ^ Zuckerman, Diana; Yttri, Jennifer (January 2013). "Antibiotics: When science and wishful thinking collide". Health Affairs. Diarkibkan daripada yang asal pada 10 February 2013.
- ^ "Adjunctive steroid therapy for managing pulmonary tuberculosis". The Cochrane Database of Systematic Reviews (11): CD011370. November 2014. doi:10.1002/14651858.CD011370. PMC 6532561. PMID 25387839.
- ^ "Pathology of mycobacteriosis in birds". The Veterinary Clinics of North America. Exotic Animal Practice. 15 (1): 41–55, v–vi. January 2012. doi:10.1016/j.cvex.2011.11.004. PMID 22244112.
- ^ "Mycobacterial lesions in fish, amphibians, reptiles, rodents, lagomorphs, and ferrets with reference to animal models". The Veterinary Clinics of North America. Exotic Animal Practice. 15 (1): 25–40, v. January 2012. doi:10.1016/j.cvex.2011.10.001. PMID 22244111.
- ^ "Mycobacterial infections in reptiles". The Veterinary Clinics of North America. Exotic Animal Practice. 15 (1): 101–11, vii. January 2012. doi:10.1016/j.cvex.2011.10.002. PMID 22244116.
- ^ Wobeser, Gary A. (2006). Essentials of disease in wild animals (ed. 1st). Ames, IO [u.a.]: Blackwell Publishing. m/s. 170. ISBN 978-0-8138-0589-4. Diarkibkan daripada yang asal pada 6 September 2015.
- ^ "Advances in understanding disease epidemiology and implications for control and eradication of tuberculosis in livestock: the experience from New Zealand". Veterinary Microbiology. 112 (2–4): 211–19. February 2006. doi:10.1016/j.vetmic.2005.11.025. PMID 16330161. Unknown parameter
|displayauthors=ignored (bantuan) - ^ "Control of bovine tuberculosis in British livestock: there is no 'silver bullet'". Trends in Microbiology. 16 (9): 420–7. September 2008. CiteSeerX 10.1.1.566.5547. doi:10.1016/j.tim.2008.06.005. PMID 18706814.
- ^ "Farm husbandry and badger behaviour: opportunities to manage badger to cattle transmission of Mycobacterium bovis?". Preventive Veterinary Medicine. 93 (1): 2–10. January 2010. doi:10.1016/j.prevetmed.2009.09.014. PMID 19846226.
- ^ Holt, Nathalia (24 March 2015). "The Infected Elephant in the Room". Slate. Diarkibkan daripada yang asal pada 14 April 2016. Dicapai pada 2016-04-05.
- ^ Mikota, Susan K. "A Brief History of TB in Elephants" (PDF). Animal and Plant Health Inspection Service (APHIS). Diarkibkan (PDF) daripada yang asal pada 6 October 2016. Dicapai pada 2016-04-05.
Pautan luaran
sunting- Tuberkulosis di Curlie
- "Tuberculosis (TB)". Centers for Disease Control and Prevention (CDC). 2018-10-24.
- "Tuberculosis (TB)". London: Health Protection Agency. Diarkibkan daripada yang asal pada 5 July 2007.
- Laporan TB 2016 global WHO (infografik)
- Profil negara tuberkulosis WHO
- Tuberkulosis Di Kalangan Orang Afrika Amerika, 1990-11-01, Di Amerika Hitam ; Radio KUT, Arkib Penyiaran Awam Amerika ( WGBH dan Perpustakaan Kongres)
